Este documento es un manual de urología que incluye 49 autores y relaciona los temas centrales de la asignatura. Presenta un índice con 9 temas principales como anatomía, fisiología de la micción, incontinencia urinaria, andrología, infecciones urinarias, cistitis intersticial, litiasis urinaria e hiperplasia benigna de próstata. Cada tema es desarrollado por 3 autores y ofrece información sobre la epidemiología, patogenia, diagnóstico y tratamiento de las diferentes patolog
































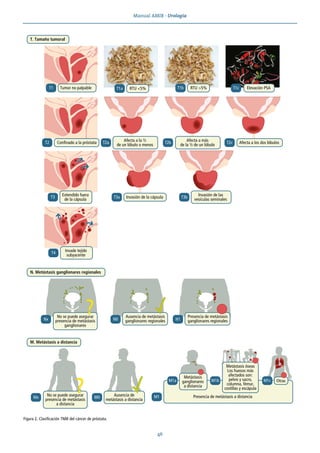
![Tema 9 · Cáncer de próstata
47
3. Diagnóstico clínico: el diagnóstico de sospecha se esta-
blece ante un tacto rectal pétreo y/o un PSA elevado (>4 ng/
mL) (MIR). El PSA no es específico de CP (MIR). El diagnós-
tico de confirmación se establece en base al análisis histo-
patológico del tejido de la biopsia de próstata guiada por
ecografía transrectal, de la RTUP o la prostatectomía simple.
Las indicaciones clásicas de biopsia sistemática de
próstata son, en varones que presenten >10 años de ex-
pectativa de vida (MIR 18, 135; MIR 14, 131):
1. Tacto rectal sospechoso independientemente de las ci-
fras de PSA y/o
2. PSA >4 ng/mL
En caso de PSA entre 2-10 ng/mL y tacto rectal normal,
se puede ofrecer algunas herramientas nuevas antes de ofre-
cerle una biopsia de próstata, para mejorar la evaluación
riesgo/beneficio de su realización:
- Calculadoras de riesgo.
- Pruebas de imagen: resonancia magnética multipara-
métrica (RMmp).
- Test séricos: Test PHI (prostate Health Index), p2PSA (iso-
forma [-2] pro-PSA), 4K Score Test.
- Test urinarios: PCA3 /Select MDX.
Sin embargo, su disponibilidad es limitada, por lo que no hay
que olvidar las indicaciones clásicas.
El mayor logro de la RMmp es detectar el CP clínicamente
relevante (ISUP ≥2) y, por tanto, es un camino para disminuir
el sobrediagnóstico del cáncer no relevante clínicamente.
Con la RMmp los radiólogos entrenados tienen capacidad
para valorar cambios en la glándula prostática sugestivos de
malignidad, a los que asignan una puntuación (PIRADS). Estos
cambios se dividen en 5 tipos (1-5) siendo 1-2 cambios no
sugestivos de malignidad, 4-5 muy sugestivos de malignidad,
y 3 en el límite de la malignidad. De forma global podemos
distinguir dos situaciones: paciente virgen (sin biopsia de
próstata previa) y paciente con biopsia de próstata pre-
via negativa. En ambos casos, se recomienda realizar una
RMmp previo a la biopsia y:
- Si la RMmp es positiva (PIRADS >3), realizar una biopsia
sistemática + dirigida.
- Si la RMmp es negativa (PIRADS ≤2) y la sospecha clí-
nica es baja, valorar junto con el paciente omitir la biop-
sia de próstata.
Estudio de extensión
Se recomienda realizar TC abdominopélvica y gammagrafía
ósea (GGO) en aquellos pacientes con riesgo intermedio y alto
de recidiva bioquímica para detectar aquellos pacientes con
afectación ganglionar o metastásica.
Predicción de la afectación ganglionar
Existen varias herramientas (nomograma de Briganti, de Partin
y MSKCC) que permiten estimar la probabilidad de afec-
tación ganglionar en la linfadenectomía (pN1). Su uso es
fundamental para indicar la realización de linfadenectomía
asociado a la prostatectomía radical (PR), que debe realizar-
se cuando el riesgo de pN1 es >5%. De forma general, el
riesgo de pN1 es:
• 1-2% en el CP de riesgo bajo.
• 3-20% en el CP de riesgo intermedio.
• 15-40% en el CP de riesgo alto.
9.5. Tratamiento del CP
De forma general, el tratamiento del CP se apoya en tres
pilares: tratamiento conservador, tratamiento activo local (con
intención curativa) y el tratamiento sistémico (paliativo). Sólo
los pacientes con esperanza de vida >10 años (determinada
más por las comorbilidades que por la edad cronológica) se
benefician del tratamiento activo local. Muchos pacientes con
CP detectado mediante screening con PSA en estadio localiza-
do de bajo riesgo no se benefician del tratamiento activo en
términos de supervivencia (la mortalidad a 15 años del CP ISUP
1-2 sin tratamiento es <7%). Por tanto, aproximadamente el
45% de ellos son candidatos a tratamiento conservador.
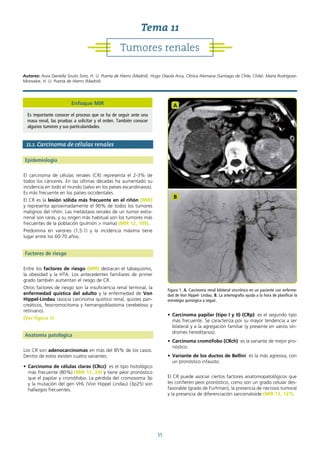
Tratamiento conservador
Espera vigilante: consiste en un seguimiento individualizado
a la espera del desarrollo de síntomas, momento en el que se
instaura un tratamiento sintomático.
Vigilancia activa: consiste en un seguimiento estrecho con
PSA y biopsias repetidas. Si se presentan elevaciones significa-
tivas de PSA o cambios en la biopsia, se indica tratamiento con
intención curativa.
Tratamiento local
Modalidades de tratamiento local
• Prostatectomía radical (PR): consiste en la extirpación qui-
rúrgica de toda la próstata y las vesículas seminales, seguido
de la realización de anastomosis uretro-vesical. Si bien existen
ESPERA
VIGILANTE
(WATCHFUL
WAITING)
VIGILANCIA
ACTIVA
(ACTIVE
SURVEILLANCE)
INTENCIÓN
TERAPÉUTICA
• Paliativa. • Curativa.
CANDIDATOS
• Asintomático.
• Esperanza vida
<10 años.
• CP de cualquier
riesgo.
• Asintomático.
• Esperanza vida
>10 años.
• CP de bajo riesgo
(MIR).
OBJETIVO
• Minimizar la
toxicidad del
tratamiento sin
comprometer la
calidad de vida.
• Minimizar la
toxicidad del
tratamiento sin
comprometer la
supervivencia.
Tabla 5. Tratamiento conservador del CP.](https://image.slidesharecdn.com/urologa14taed-230909172320-32926e9d/85/Urologia-14ta-ed-pdf-47-320.jpg)