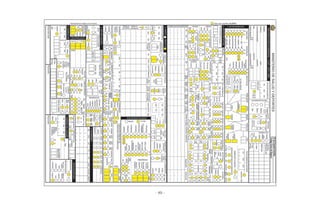
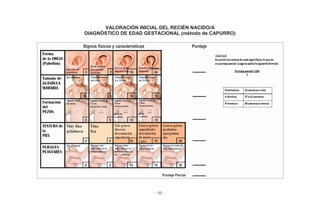
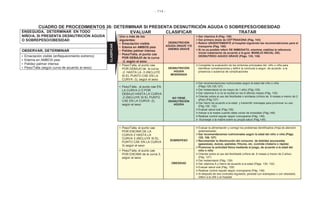
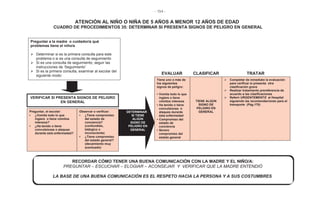
Este documento presenta una serie de cuadros de procedimientos para la atención integral del continuo del curso de la vida en Bolivia, incluyendo adolescentes, mujeres en edad fértil y durante el embarazo y parto, recién nacidos, niños menores de 5 años, niños de 5 a 12 años y adultos mayores. Contiene 50 cuadros de procedimientos para la detección, evaluación, clasificación y tratamiento de diferentes problemas de salud según la edad, con el fin de mejorar la calidad de la atención en salud en Bol