Sistema digestivo mitaad (1)
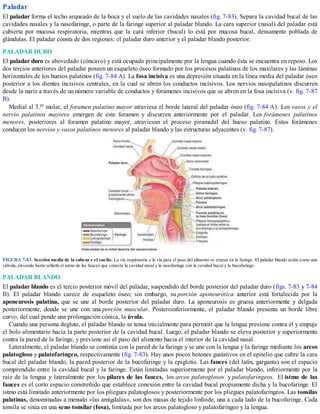
- 1. Paladar El paladar forma el techo arqueado de la boca y el suelo de las cavidades nasales (fig. 7-83). Separa la cavidad bucal de las cavidades nasales y la nasofaringe, o parte de la faringe superior al paladar blando. La cara superior (nasal) del paladar está cubierta por mucosa respiratoria, mientras que la cara inferior (bucal) lo está por mucosa bucal, densamente poblada de glándulas. El paladar consta de dos regiones: el paladar duro anterior y el paladar blando posterior. PALADAR DURO El paladar duro es abovedado (cóncavo) y está ocupado principalmente por la lengua cuando ésta se encuentra en reposo. Los dos tercios anteriores del paladar poseen un esqueleto óseo formado por los procesos palatinos de los maxilares y las láminas horizontales de los huesos palatinos (fig. 7-84 A). La fosa incisiva es una depresión situada en la línea media del paladar óseo posterior a los dientes incisivos centrales, en la cual se abren los conductos incisivos. Los nervios nasopalatinos discurren desde la nariz a través de un número variable de conductos y forámenes incisivos que se abren en la fosa incisiva (v. fig. 7-87 B). Medial al 3.er molar, el foramen palatino mayor atraviesa el borde lateral del paladar óseo (fig. 7-84 A). Los vasos y el nervio palatinos mayores emergen de este foramen y discurren anteriormente por el paladar. Los forámenes palatinos menores, posteriores al foramen palatino mayor, atraviesan el proceso piramidal del hueso palatino. Estos forámenes conducen los nervios y vasos palatinos menores al paladar blando y las estructuras adyacentes (v. fig. 7-87). FIGURA 7-83. Sección media de la cabeza y el cuello. La vía respiratoria y la vía para el paso del alimento se cruzan en la faringe. El paladar blando actúa como una válvula, elevando hasta sellarlo el istmo de las fauces que conecta la cavidad nasal y la nasofaringe con la cavidad bucal y la bucofaringe. PALADAR BLANDO El paladar blando es el tercio posterior móvil del paladar, suspendido del borde posterior del paladar duro (figs. 7-83 y 7-84 B). El paladar blando carece de esqueleto óseo; sin embargo, su porción aponeurótica anterior está fortalecida por la aponeurosis palatina, que se une al borde posterior del paladar duro. La aponeurosis es gruesa anteriormente y delgada posteriormente, donde se une con una porción muscular. Posteroinferiormente, el paladar blando presenta un borde libre curvo, del cual pende una prolongación cónica, la úvula. Cuando una persona deglute, el paladar blando se tensa inicialmente para permitir que la lengua presione contra él y empuje el bolo alimentario hacia la parte posterior de la cavidad bucal. Luego, el paladar blando se eleva posterior y superiormente contra la pared de la faringe, y previene así el paso del alimento hacia el interior de la cavidad nasal. Lateralmente, el paladar blando se continúa con la pared de la faringe y se une con la lengua y la faringe mediante los arcos palatogloso y palatofaríngeo, respectivamente (fig. 7-83). Hay unos pocos botones gustativos en el epitelio que cubre la cara bucal del paladar blando, la pared posterior de la bucofaringe y la epiglotis. Las fauces (del latín, garganta) son el espacio comprendido entre la cavidad bucal y la faringe. Están limitadas superiormente por el paladar blando, inferiormente por la raíz de la lengua y lateralmente por los pilares de las fauces, los arcos palatoglosos y palatofaríngeos. El istmo de las fauces es el corto espacio constreñido que establece conexión entre la cavidad bucal propiamente dicha y la bucofaringe. El istmo está limitado anteriormente por los pliegues palatoglosos y posteriormente por los pliegues palatofaríngeos. Las tonsilas palatinas, denominadas a menudo «las amígdalas», son dos masas de tejido linfoide, una a cada lado de la bucofaringe. Cada tonsila se sitúa en una seno tonsilar (fosa), limitada por los arcos palatogloso y palatofaríngeo y la lengua.
- 2. CARACTERÍSTICAS DE LA SUPERFICIE DEL PALADAR La mucosa del paladar duro se halla fuertemente unida al hueso subyacente (fig. 7-85 A); por lo tanto, las inyecciones submucosas aquí son extremadamente dolorosas. La encía lingual superior, o porción de la encía que cubre la cara lingual de los dientes y los procesos alveolares, se continúa con la mucosa del paladar; por consiguiente, al inyectar un anestésico en la encía de un diente, queda anestesiada la mucosa del paladar adyacente. Profundamente a la mucosa se hallan las glándulas palatinas que secretan moco (fig. 7-85 B). Las aberturas de los conductos de estas glándulas otorgan un aspecto de hoyuelos (piel de naranja) a la mucosa palatina. En la línea media, posterior a los dientes incisivos maxilares, se halla la papila incisiva. Esta elevación de la mucosa está situada inmediatamente anterior a la fosa incisiva subyacente. FIGURA 7-84. Paladar. Huesos y estructuras del paladar duro y blando. El paladar consta de porciones ósea (A), aponeurótica y muscular (B). En la parte B se ha retirado la mucosa a cada lado del rafe palatino. La aponeurosis palatina está formada por la fusión de los tendones aplanados de los músculos tensores del velo del paladar derecho e izquierdo. Antes de aplanarse, cada tendón usa el gancho del proceso pterigoides como una tróclea o polea, y redirecciona su línea de tracción unos 90°. Radiados lateralmente desde la papila incisiva se hallan varios pliegues palatinos transversos o rugosidades palatinas (figura 7-85), que ayudan a manejar el alimento durante la masticación. Posteriormente en la línea media del paladar desde la papila incisiva se halla una estrecha línea blanquecina, el rafe palatino, que puede presentarse como una cresta anteriormente y un surco posteriormente. El rafe palatino marca el lugar de fusión de los procesos palatinos embrionarios (crestas palatinas) (Moore et al., 2012). Con la ayuda de la lengua, uno mismo puede notarse los pliegues palatinos transversos y el rafe palatino. MÚSCULOS DEL PALADAR BLANDO El paladar blando puede elevarse y ponerse en contacto con la pared posterior de la faringe. De este modo se cierra el istmo de la faringe, para lo cual es necesario respirar a través de la boca. El paladar blando también puede dirigirse inferiormente para contactar con la parte posterior de la lengua. Con esta maniobra se cierra el istmo de las fauces, de manera que el aire espirado se expulsa a través de la nariz (aunque la boca esté abierta) y se impide que las sustancias de la cavidad bucal pasen a la faringe. Al tensar el paladar blando se coloca en una posición intermedia, de modo que la lengua puede empujar contra él, comprimir el alimento masticado e impulsarlo al interior de la faringe para deglutirlo.
- 3. FIGURA 7-85. Dientes maxilares y paladar. A) Dientes maxilares y mucosa que cubre el paladar duro en una persona viva. B) Mucosa y glándulas del paladar. Los orificios de los conductos de las glándulas palatinas proporcionan a la mucosa un aspecto anaranjado. Las glándulas palatinas forman una capa gruesa en el paladar blando y una capa fina en el paladar duro; faltan en la región de la fosa incisiva y en la parte anterior del rafe palatino. (Parte A por cortesía del Dr. B. Liebgott, Professor, Division of Anatomy, Department of Surgery, University of Toronto, Toronto, Ontario, Canada. Los cinco músculos del paladar blando se originan en la base del cráneo y descienden hacia el paladar. Se ilustran en la figura 7-86, y sus inserciones, inervación y acciones se detallan en la tabla 7-14. Nótese que el sentido de tracción del vientre del tensor del velo del paladar se redirige unos 90o, debido a que su tendón utiliza el gancho pterigoideo como polea o tróclea, lo que le permite traccionar horizontalmente sobre la aponeurosis (figs. 7-84 B y 7-86). VASCULARIZACIÓN E INERVACIÓN DEL PALADAR El paladar posee una abundante irrigación sanguínea procedente en ambos lados de la arteria palatina mayor, rama de la arteria palatina descendente (fig. 7-87). La arteria palatina mayor atraviesa el foramen homónimo y discurre anteromedialmente. La arteria palatina menor, una rama más pequeña de la arteria palatina descendente, penetra en el paladar a través del foramen palatino menor y se anastomosa con la arteria palatina ascendente, rama de la arteria facial (fig. 7-87 B). Las venas del paladar son tributarias del plexo venoso pterigoideo. Lo s nervios sensitivos del paladar son ramos del nervio maxilar (NC V2), que se ramifican desde el ganglio pterigopalatino (figura 7-87 A). El nervio palatino mayor inerva las encías, la mucosa y las glándulas de la mayor parte del paladar duro. El nervio nasopalatino inerva la mucosa de la parte anterior del paladar duro (fig. 7-87 B). Los nervios palatinos menores inervan el paladar blando. Los nervios palatinos acompañan a las arterias a través de los forámenes palatinos mayor y menor, respectivamente. Excepto el tensor del velo del paladar, inervado por el NC V3, todos los músculos del paladar blando reciben su inervación a través del plexo nervioso faríngeo (v. cap. 8).
- 4. FIGURA 7-86. Músculos del paladar blando. Lengua La lengua es un órgano muscular móvil cubierto por mucosa que puede adoptar una serie de formas y posiciones. Se halla en parte en la cavidad bucal y en parte en la bucofaringe. Las principales funciones de la lengua son la articulación (formación de palabras al hablar) y la introducción de los alimentos en la bucofaringe como parte de la deglución. La lengua participa también en la masticación, el gusto y la limpieza bucal.
- 5. PARTES Y CARAS DE LA LENGUA La lengua tiene una raíz, un cuerpo y un vértice (fig. 7-88 A). La raíz de la lengua es la porción posterior fijada, que se extiende entre la mandíbula, el hueso hioides y la cara posterior de la lengua, casi vertical. El cuerpo de la lengua está constituido aproximadamente por sus dos tercios anteriores, entre la raíz y el vértice. El vértice (punta) de la lengua es el extremo anterior de su cuerpo, que se apoya sobre los dientes incisivos. El cuerpo y el vértice de la lengua son extremadamente móviles. FIGURA 7-87. Nervios y vasos del paladar. A) En esta disección de la parte posterior de la pared lateral de la cavidad nasal se ha separado la mucosa del paladar, que contiene una capa de glándulas mucosas, de las regiones dura y blanda del paladar mediante disección roma. Se han seccionado los extremos posteriores de los cornetes nasales medio e inferior; éstos y el mucoperiostio se han separado de la pared de la nariz hasta el borde posterior de la lámina medial de la pterigoides. Se ha roto la lámina perpendicular del palatino para exponer las arterias y los nervios palatinos que descienden desde la fosa pterigopalatina en el conducto palatino. B) Nervios y vasos de un paladar sin dientes. Se ha retirado la mucosa a cada lado del rafe medio, mostrando un ramo del nervio palatino mayor a cada lado, y la arteria en el lado lateral. Hay cuatro arterias palatinas, dos en el paladar duro (palatina mayor y rama terminal de la arteria esfenopalatina/septal nasal posterior) y dos en el paladar blando (palatina menor y palatina ascendente). FIGURA 7-88. Partes y características de la lengua. La porción libre anterior que constituye la mayor parte de la masa de la lengua es el cuerpo. La porción fija posterior es la raíz. Las partes anterior (dos tercios) y posterior (un tercio) del dorso de la lengua están separadas por el surco terminal y el foramen ciego. La lengua presenta dos caras. La más extensa, la cara superior y posterior, es el dorso de la lengua (conocido como parte superior de la lengua). La cara inferior de la lengua (parte inferior) descansa habitualmente sobre el suelo de la boca. El borde de la lengua, que separa las dos caras, está relacionado a ambos lados con las encías linguales y los dientes laterales.
- 6. E l dorso de la lengua se caracteriza por la presencia de un surco en V , el surco terminal, cuyo vértice está dirigido posteriormente hacia el foramen ciego (fig. 7-88 B). Este pequeño hoyo, a menudo ausente, es el resto afuncional de la parte proximal del conducto tirogloso embrionario, a partir del cual se desarrolla la glándula tiroides. El surco terminal divide transversalmente el dorso de la lengua en una parte anterior al surco, que está en la cavidad bucal propiamente dicha, y una parte posterior al surco, en la bucofaringe. Un surco medio divide la parte anterior de la lengua en dos, derecha e izquierda. La mucosa de la parte anterior de la lengua es relativamente delgada y se halla muy unida al músculo subyacente. Su textura es rugosa por las numerosas papilas linguales de pequeño tamaño: • Las papilas circunvaladas son grandes y de cúspide aplanada; se encuentran directamente anteriores al surco terminal y se disponen en una fila en forma de V . Están rodeadas por surcos profundos semejantes a fosos circulares, cuyas paredes están recubiertas por botones gustativos. Los conductos de las glándulas serosas linguales se abren en estos surcos. • Las papilas foliadas son pequeños pliegues laterales de la mucosa lingual; están poco desarrolladas en la especie humana. • Las papilas filiformes son largas, numerosas y contienen terminaciones nerviosas aferentes sensibles al tacto. Estas proyecciones cónicas son de un color gris rosado y se hallan dispuestas en filas en forma de V , paralelamente al surco terminal excepto en el vértice, donde suelen disponerse transversalmente. • Las papilas fungiformes tienen forma de seta y aparecen como puntos rosas o rojos; están esparcidas entre las papilas filiformes, pero son más numerosas en el vértice y los bordes de la lengua. Las papilas circunvaladas, foliadas y la mayoría de las fungiformes contienen receptores gustativos en los botones gustativos. La mucosa de la parte posterior de la lengua es más gruesa y móvil. Carece de papilas linguales, pero los nodulillos linfoides subyacentes, a los que se conoce colectivamente como tonsila (amígdala) lingual, confieren su aspecto adoquinado e irregular a esta parte de la lengua. La parte faríngea de la lengua constituye la pared anterior de la bucofaringe y sólo puede inspeccionarse con un espejo o al ejercer presión hacia abajo con un depresor lingual. La cara inferior de la lengua está cubierta por una mucosa delgada y transparente (fig. 7-89). Esta cara conecta con el suelo de la boca mediante un repliegue medio denominado frenillo lingual, a pesar del cual puede moverse libremente la porción anterior de la lengua. A cada lado del frenillo, una vena lingual profunda es visible a través de la delgada mucosa. Existe una carúncula sublingual (papila) a cada lado de la base del frenillo lingual; en ella se encuentra el orificio del conducto submandibular, procedente de la glándula salivar submandibular. MÚSCULOS DE LA LENGUA La lengua es esencialmente una masa de músculos que está cubierta, en su mayor parte, por mucosa (fig. 7-90; tabla 7-15). Al igual que en la órbita, es tradicional describir las acciones de los músculos de la lengua asociando: 1) una única acción a un músculo específico, o 2) describiendo un movimiento particular como consecuencia de la acción de un único músculo. Este enfoque facilita el aprendizaje, pero simplifica en exceso las acciones de la lengua. Los músculos de la lengua no actúan aisladamente, y algunos realizan múltiples acciones; además, partes de un solo músculo pueden actuar de modo independiente y producir acciones diferentes, incluso antagónicas. En general, sin embargo, los músculos extrínsecos modifican la posición de la lengua, y los músculos intrísecos alteran su forma. Los cuatro músculos intrínsecos y los cuatro extrínsecos en cada mitad de la lengua están separados por un tabique lingual fibroso medio, que se fusiona posteriormente con la aponeurosis lingual. FIGURA 7-89. Suelo de la boca y vestíbulo bucal. La lengua está elevada y retraída hacia arriba. (Cortesía del Dr. B. Liebgott, Professor, Division of Anatomy, Department of Surgery, University of Toronto, Toronto, Ontario, Canada.) Músculos extrínsecos de la lengua. Los músculos extrínsecos de la lengua (geniogloso, hiogloso, estilogloso y palatogloso) se originan fuera de la lengua y se insertan en ella. Aunque su acción principal es mover la lengua, también
- 7. del esternón o el disco intervertebral T4-T5, donde se divide en los bronquios principales derecho e izquierdo (v. cap. 1). Laterales a la tráquea se encuentran las arterias carótidas comunes y los lóbulos de la glándula tiroides (v. fig. 8-39). Inferiores al istmo de la glándula tiroides están el arco venoso yugular y las venas tiroideas inferiores (v. fig. 8-16). El tronco braquiocefálico se relaciona con el lado derecho de la tráquea en la raíz del cuello. A menudo, la desviación de la tráquea de la línea media, apreciable superficialmente o radiológicamente, señala la presencia de un proceso patológico. Un traumatismo en la tráquea normalmente afecta al esófago, debido a su estrecho contacto. FIGURA 8-41. Secciones sagitales medias de la cabeza y el cuello. A) La faringe se extiende desde la base del cráneo hasta el nivel del cartílago cricoides (cuerpo de la vértebra C6 o disco intervertebral C6-C7, como se muestra aquí), donde se continúa con el esófago. B) Esta sección sagital no muestra la continuidad del tracto respiratorio superior porque el paladar blando está elevado, cerrando la nasofaringe, y el plano de sección pasa a través de los pliegues vestibulares y vocales al lado de la hendidura glótica. (Parte B por cortesía del Dr. W. Kucharczyk, University Health Network, Toronto, Ontario, Canada.) Capa alimentaria de las vísceras cervicales En la capa alimentaria, las vísceras cervicales toman parte en las funciones digestivas del organismo. Aunque la faringe conduce aire hacia la laringe, la tráquea y los pulmones, los músculos constrictores dirigen (y la epiglotis desvía) el alimento hacia el esófago. El esófago, también implicado en la propulsión del alimento, es la entrada del tubo digestivo (tracto digestivo). FARINGE La faringe es la porción superior expandida del sistema digestivo, posterior a las cavidades nasales y bucal, y se extiende inferiormente más allá de la laringe (figs. 8-41 y 8-42). La faringe se extiende desde la base del cráneo hasta el borde inferior del cartílago cricoides, anteriormente, y hasta el borde inferior de la vértebra C6 posteriormente. La faringe es más ancha (unos 5 cm) frente al hioides y más estrecha (unos 1,5 cm) en su extremo inferior, donde se continúa con el esófago. La pared posterior plana de la faringe está adosada a la lámina prevertebral de la fascia cervical profunda. Interior de la faringe. La faringe se divide en tres porciones: • Nasofaringe, posterior a la nariz y superior al paladar blando. • Bucofaringe, posterior a la boca. • Laringofaringe, posterior a la laringe.
- 8. La nasofaringe tiene una función respiratoria; es la extensión posterior de las cavidades nasales (figs. 8-41 a 8-43). La nariz desemboca en la nasofaringe a través de las dos coanas (aberturas pares entre la cavidad nasal y la nasofaringe). El techo y la pared posterior de la nasofaringe forman una superficie continua que se sitúa inferior al cuerpo del hueso esfenoides y a la porción basilar del hueso occipital (fig. 8-42). El abundante tejido linfoide de la faringe forma un anillo tonsilar incompleto alrededor de la porción superior de la faringe (descrito más adelante en este capítulo, p. 1038). El tejido linfoide se agrega en algunas regiones para formar masas denominadas tonsilas (amígdalas). La tonsila (amígdala) faríngea (que recibe habitualmente el nombre de «adenoides» cuando aumenta de tamaño) se encuentra en la mucosa del techo y la pared posterior de la nasofaringe (v. figs. 8-41 A y 8-43). Desde el extremo medial de la tuba auditiva se extiende inferiormente un pliegue vertical de mucosa, el pliegue salpingofaríngeo (v. figs. 8-42 y 8-43 B). Éste cubre el músculo salpingofaríngeo, que abre el orificio faríngeo de la tuba auditiva durante la deglución. La acumulación de tejido linfoide en la submucosa de la faringe cerca de la entrada faríngea o del orificio de la tuba auditiva forma la tonsila (amígdala) tubárica (v. fig. 8-43 B). Posterior al rodete tubárico y al pliegue salpingofaríngeo, el receso faríngeo, una proyección lateral de la faringe en forma de hendidura, se extiende lateral y posteriormente. FIGURA 8-42. Pared anterior de la faringe. En esta disección, la pared posterior se ha seccionado a lo largo de la línea media y se ha extendido hacia fuera. Las aberturas en la pared anterior comunican con las cavidades nasales, bucal y laríngea. A cada lado de la entrada de la laringe, separada de ella por un pliegue aritenoepiglótico, se forma un receso (fosa) piriforme a partir de la invaginación de la laringe en la pared anterior de la laringofaringe.
- 9. FIGURA 8-43. Cara interna de la pared lateral de la faringe. A) Se muestran las vías respiratorias altas y el conducto digestivo en la mitad derecha de una cabeza y un cuello seccionados sagitalmente. El recuadro indica la localización de la sección mostrada en la parte B. B) Visión ampliada de la nasofaringe y la bucofaringe, que están separadas anteriormente por el paladar blando. El borde posterior del paladar blando forma el margen anterior del istmo faríngeo, a través del cual los dos espacios se comunican posteriormente. La bucofaringe tiene una función digestiva. Está limitada superiormente por el paladar blando, inferiormente por la base de la lengua y lateralmente por los arcos palatogloso y palatofaríngeo (figs. 8-43 y 8-44 A). Se extiende desde el paladar blando hasta el borde superior de la epiglotis. La deglución (tragar) es el complejo proceso que transfiere un bolo alimenticio desde la boca hasta el estómago, a través de la faringe y el esófago. El alimento sólido se mastica y mezcla con saliva para formar un bolo blando (masa) que resulta más fácil de tragar. La deglución tiene lugar en tres fases: • Fase 1. V oluntaria; el bolo es comprimido contra el paladar e impulsado desde la boca hacia la bucofaringe, principalmente por movimientos de los músculos de la lengua y del paladar blando (fig. 8-45 A y B). • Fase 2. Involuntaria y rápida; el paladar blando se eleva y sella la nasofaringe respecto de la bucofaringe y la laringofaringe (fig. 8-45 C). La faringe se ensancha y se acorta para recibir el bolo alimenticio a medida que los músculos suprahioideos y faríngeos longitudinales se contraen y elevan la laringe. • Fase 3. Involuntaria; la contracción secuencial de los tres músculos constrictores de la faringe crean un reborde peristáltico que empuja el bolo alimenticio hacia el interior del esófago (fig. 8-45 B a D). Las tonsilas (amígdalas) palatinas («amígdalas») son acúmulos de tejido linfoide situados a cada lado de la bucofaringe, en el espacio entre los arcos palatinos (figs. 8-43 y 8-44 A). En los adultos, la tonsila no llena la fosa tonsilar formada entre los arcos palatogloso y palatofaríngeo. La fosa tonsilar submucosa (también denominada seno o lecho amigdalino y fosa amigdalina), en la cual se localiza la tonsila palatina, se encuentra entre dichos arcos (fig. 8-44 B). La fosa tonsilar está formada por el constrictor superior de la faringe y la delgada lámina fibrosa de la fascia faringobasilar (fig. 8-46 A y B). Esta fascia se fusiona con el periostio de la base del cráneo y define los límites de la pared faríngea en su porción superior.
- 10. FIGURA 8-44. Cavidad bucal y fosa tonsilar. A) Cavidad bucal y tonsilas palatinas de un niño pequeño con la boca muy abierta y la lengua en protrusión máxima. La úvula es una proyección muscular del borde posterior del paladar blando. B) En esta disección profunda de la fosa tonsilar se ha extirpado la tonsila palatina. La lengua se ha traccionado hacia delante y la inserción inferior (lingual) del músculo constrictor superior de la faringe se ha seccionado. FIGURA 8-45. La deglución. A) El bolo alimenticio es propulsado hacia la parte posterior de la boca por la presión de la lengua contra el paladar. B) La nasofaringe queda sellada y la laringe se eleva, ensanchando la faringe para recibir el alimento. C) Los esfínteres faríngeos se contraen secuencialmente, creando un «reborde peristáltico» e impulsan el alimento hacia el esófago. La epiglotis desvía el bolo, pero no cierra la entrada de la laringe y la tráquea. D) El bolo alimenticio desciende por el esófago mediante contracciones peristálticas. La laringofaringe se sitúa posterior a la laringe (v. figs. 8-41 y 8-43), extendiéndose desde el borde superior de la epiglotis y los pliegues faringoepiglóticos hasta el borde inferior del cartílago cricoides, donde se estrecha y se continúa con el esófago. Posteriormente, la laringofaringe entra en relación con los cuerpos de las vértebras C4-C6. Sus paredes posterior y laterales están formadas por los músculos constrictores medio e inferior de la faringe (fig. 8-46 A). Internamente, la pared está formada por los músculos palatofaríngeo y estilofaríngeo. La laringofaringe comunica con la laringe a través de la entrada de la laringe, en su pared anterior (v. fig. 8-42).
- 11. FIGURA 8-46. Faringe y nervios craneales. A) Esta disección muestra la cara posterior de la faringe y las estructuras asociadas. La fascia bucofaríngea se ha extirpado. De los tres músculos constrictores de la faringe, el músculo inferior cubre al medio y el medio cubre al superior. Los tres músculos forman un rafe faríngeo medio común posteriormente B) La porción más estrecha y menos distensible del tubo digestivo es la unión faringoesofágica, donde la laringofaringe se convierte en esófago. El receso (fosa) piriforme es una pequeña depresión de la cavidad laringofaríngea a ambos lados de la entrada laríngea. Esta fosa, tapizada por mucosa, está separada de la entrada de la laringe por el pliegue aritenoepiglótico. Lateralmente, el receso piriforme está limitado por las caras mediales del cartílago tiroides y la membrana tirohioidea (v. fig. 8-39). Ramos de los nervios laríngeo superior y laríngeo recurrente se sitúan profundos a la mucosa del receso piriforme, y pueden dañarse si se introduce un cuerpo extraño en el receso. Músculos faríngeos. La pared de la faringe es una excepción en todo el tracto digestivo al poseer una capa muscular totalmente compuesta por músculos voluntarios, dispuestos con músculos longitudinales por dentro de una capa circular de músculos. La mayor parte del tubo digestivo está compuesta por músculo liso, con una capa de músculo longitudinal situada externamente a una capa muscular circular. La capa externa circular de músculos faríngeos está formada por tres constrictores de la faringe: superior, medio e inferior (figs. 8-44 y 8-46 A y B). Los músculos internos longitudinales son el palatofaríngeo, el estilofaríngeo y el salpingofaríngeo. Estos músculos elevan la laringe y la acortan durante la deglución y el habla. Los músculos faríngeos están ilustrados en la figura 8-47, y sus inserciones, inervación y acciones se describen en la tabla 8-6. Los constrictores de la faringe tienen un fuerte recubrimiento fascial interno, la fascia faringobasilar (fig. 8-46 B), y un delgado recubrimiento fascial externo, la fascia bucofaríngea (v. fig. 8-41 A). Inferiormente, la fascia bucofaríngea se fusiona con la lámina pretraqueal de la fascia cervical profunda. Los constrictores de la faringe se contraen de manera involuntaria, de modo que la contracción tiene lugar secuencialmente desde el extremo superior al inferior de la faringe, impulsando el alimento hacia el interior del esófago. Los tres constrictores de la faringe están inervados por el plexo nervioso faríngeo, que está formado por ramos faríngeos de los nervios vago y glosofaríngeo y por ramos simpáticos del ganglio cervical superior (v. fig. 8-46 A; tabla 8-6). El plexo faríngeo se localiza en la pared lateral de la faringe, principalmente sobre el constrictor medio de la faringe.
- 12. FIGURA 8-47. Músculos de la faringe. El solapamiento de los músculos constrictores de la faringe deja cuatro hendiduras en la musculatura para la entrada o salida de estructuras en la faringe (v. fig. 8-47): 1. El elevador del velo del paladar, la tuba auditiva y la arteria palatina ascendente, superiores al constrictor superior de la faringe, pasan a través de la hendidura entre el constrictor superior de la faringe y el cráneo. Éste es el punto donde la fascia faringobasilar se fusiona con la fascia bucofaríngea para formar, junto con la mucosa, la delgada pared del receso faríngeo (v. fig. 8-42). 2. Una hendidura entre los constrictores superior y medio de la faringe forma una vía de paso que permite que el estilofaríngeo, el nervio glosofaríngeo y el ligamento estilohioideo alcancen la cara interna de la pared faríngea (v. fig. 8- 47). 3. Una hendidura entre los constrictores medio e inferior de la faringe permite el paso hacia la laringe del ramo interno del nervio laríngeo superior, y de la arteria y la vena laríngeas superiores. 4. Una hendidura inferior al constrictor inferior de la faringe permite que el nervio laríngeo recurrente y la arteria laríngea inferior pasen superiormente hacia la laringe. Vasos de la faringe. La arteria tonsilar (v. fig. 8-44 B), una rama de la arteria facial, pasa a través del músculo constrictor superior de la faringe y penetra en el polo inferior de la tonsila palatina. La tonsila también recibe ramitas arteriales de las arterias palatina ascendente, lingual, palatina descendente y faríngea ascendente. La gran vena palatina externa (vena paratonsilar) desciende desde el paladar blando y pasa próxima a la cara lateral de la tonsila antes de entrar en el plexo venoso faríngeo. Los vasos linfáticos tonsilares discurren lateral e inferiormente hacia los nódulos linfáticos cercanos al ángulo de la mandíbula y al nódulo yugulodigástrico, conocido como nódulo tonsilar a causa de su frecuente agrandamiento cuando la tonsila se inflama (tonsilitis o amigdalitis) (fig. 8-48). Las tonsilas palatinas, linguales y faríngeas forman el anillo linfático faríngeo (tonsilar), una banda circular incompleta de tejido linfoide alrededor de la porción superior de la faringe (fig. 8-49). La porción anteroinferior del anillo está formada por la tonsila lingual en la porción posterior de la lengua. Las porciones laterales del anillo están formadas por las tonsilas palatinas y tubáricas, mientras que las porciones posterior y superior están formadas por la tonsila faríngea. Nervios faríngeos. La inervación de la faringe (la motora y la mayor parte de la sensitiva) deriva del plexo nervioso faríngeo (v. fig. 8-46 A). Las fibras motoras del plexo derivan del nervio vago (NC X) a través de su ramo o ramos faríngeos. Inervan todos los músculos de la faringe y el paladar blando, salvo el estilofaríngeo (inervado por el NC IX) y el tensor del velo del paladar (inervado por el NC V3). El constrictor inferior de la faringe también recibe algunas fibras motoras del ramo externo del nervio laríngeo superior y del ramo laríngeo recurrente del vago. Las fibras sensitivas del plexo derivan del nervio glosofaríngeo. Éstas se distribuyen por las tres partes de la faringe. Además, la mucosa de las partes anterior y superior de la nasofaringe reciben inervación del nervio maxilar (NC V2). Los nervios tonsilares derivan del plexo nervioso tonsilar, formado por ramos de los nervios glosofaríngeo y vago. ESÓFAGO E l esófago es un tubo muscular que conecta la faringe con el estómago. Comienza en el cuello, donde se continúa
- 13. superiormente con la laringofaringe a nivel de la unión faringoesofágica (v. figs. 8-42 y 8-46 B). El esófago está constituido por músculo estriado (voluntario) en su tercio superior, por músculo liso (involuntario) en su tercio inferior, y por una mezcla de músculo liso y estriado en el tercio medio. Su primera porción, el esófago cervical, es parte del tercio superior voluntario. Empieza inmediatamente posterior y a la altura del borde inferior del cartílago cricoides en el plano medio. Este es el nivel de la vértebra C6. Externamente, la unión faringoesofágica aparece como una constricción producida por la porción cricofaríngea del músculo constrictor inferior de la faringe (el esfínter esofágico superior), y es la porción más estrecha del esófago. El esófago cervical se inclina ligeramente a la izquierda en su descenso y entra en el mediastino superior a través de la abertura superior del tórax, donde se convierte en el esófago torácico. Cuando el esófago está vacío, la luz tiene forma de hendidura. Cuando el bolo alimenticio desciende por él, la luz se expande, provocando un peristaltismo reflejo en los dos tercios inferiores del esófago. El esófago cervical se localiza entre la tráquea y la columna vertebral (v. figs. 8-41 y 8-43 A). Está unido a la tráquea por tejido conectivo laxo. Los nervios laríngeos recurrentes se encuentran dentro o cerca de los surcos traqueoesofágicos formados entre la tráquea y el esófago (v. fig. 8-46). A la derecha del esófago se encuentran el lóbulo derecho de la glándula tiroides y la vaina carotídea derecha, con su contenido. El esófago está en contacto con la pleura cervical en la raíz del cuello. A la izquierda están el lóbulo izquierdo de la glándula tiroides y la vaina carotídea izquierda. El conducto torácico se adhiere al lado izquierdo del esófago y se sitúa entre éste y la pleura. Véanse los capítulos 1 y 2 para detalles relacionados con las regiones torácicas y abdominales del esófago. Vasos del esófago cervical. Las arterias del esófago cervical son ramas de las arterias tiroideas inferiores. Cada arteria da origen a ramas ascendentes y descendentes que se anastomosan entre sí y cruzan la línea media. Las venas del esófago cervical son tributarias de las venas tiroideas inferiores. Los vasos linfáticos de la porción cervical del esófago drenan en los nódulos linfáticos paratraqueales y cervicales profundos inferiores (fig. 8-48). Nervios del esófago cervical. La inervación del esófago es motora y sensitiva somática para la mitad superior, y parasimpática (vagal), simpática y sensitiva visceral para la mitad inferior. El esófago cervical recibe fibras somáticas a través de ramos de los nervios laríngeos recurrentes, y fibras vasomotoras procedentes de los troncos simpáticos cervicales a través del plexo que rodea a la arteria tiroidea inferior (v. fig. 8-46). FIGURA 8-48. Drenaje linfático de la cabeza y el cuello. A y B) Se muestran los trayectos de los drenajes linfáticos superficial y profundo, respectivamente. C) Se muestran los nódulos linfáticos, los troncos linfáticos y el conducto torácico. Anatomía de superficie de las capas endocrina y respiratoria de las vísceras cervicales El cuello de un lactante es corto, y por tanto las vísceras cervicales se localizan más arriba en los lactantes que en los adultos. Las vísceras cervicales no alcanzan sus niveles definitivos hasta después de los 7 años de edad. El alargamiento del cuello se acompaña de cambios de crecimiento en la piel. Por consiguiente, una incisión en la línea media en la porción inferior del cuello en un lactante provoca una cicatriz que se localizará sobre la porción superior del esternón cuando sea niño. El hueso hioides, en forma de U, se sitúa en la porción anterior del cuello, en el ángulo profundo entre la mandíbula y el
- 14. La absorción de compuestos químicos se produce sobre todo en el intestino delgado, un tubo plegado de 5 m a 6 m de longitud (más corto en vida, cuando existe tono muscular, que en el cadáver), formado por el duodeno, el yeyuno y el íleon. La peristalsis también tiene lugar en el yeyuno y el íleon, aunque no es fuerte a no ser que haya una obstrucción. El estómago se continúa con el duodeno, que acoge las desembocaduras de los conductos del páncreas y el hígado, principales glándulas del sistema digestivo. El intestino grueso está formado por el ciego, que recibe la porción terminal del íleon, el apéndice vermiforme, el colon (ascendente, transverso, descendente y sigmoide), el recto y el conducto anal. La reabsorción de agua tiene lugar, en su mayor parte, en el colon ascendente. Las heces se forman en el colon descendente y sigmoide, y se acumulan en el recto antes de la defecación. El esófago, el estómago y el intestino forman el tubo digestivo, y derivan del intestino anterior, el intestino medio y el intestino posterior primitivos. La irrigación arterial de la parte abdominal del sistema digestivo procede de la aorta abdominal. Las tres ramas principales de la aorta abdominal para el tubo digestivo son el tronco celíaco y las arterias mesentéricas superior e inferior (fig. 2-32 A). La vena porta hepática, formada por la unión de las venas mesentérica superior y esplénica (fig. 2-32 B), es el vaso principal del sistema de la vena porta, que recoge la sangre de la parte abdominal del tubo digestivo, el páncreas, el bazo y la mayor parte de la vesícula biliar, y la transporta hacia el hígado. FIGURA 2-32. Irrigación arterial y drenaje venoso de las partes abdominales del sistema digestivo. A) Vascularización arterial. Las tres ramas impares de la aorta abdominal irrigan, sucesivamente, los derivados del intestino anterior, medio y posterior. B) Drenaje venoso. La sangre rica en nutrientes procedente del tubo digestivo y la sangre del bazo, el páncreas y la vesícula biliar drenan en el hígado a través de la vena porta hepática. La flecha señala la comunicación entre la vena esofágica y el sistema venoso ácigos (sistémico). Esófago El esófago es un tubo muscular, de unos 25 cm de largo y 2 cm de diámetro por término medio, que transporta el alimento desde la faringe hasta el estómago (fig. 2-33 A). Mediante fluoroscopia o radioscopia (rayos X con un fluoroscopio), tras la ingestión de una papilla de bario (fig. 2-34) puede verse que el esófago presenta normalmente tres estrechamientos, provocados por la presión ejercida por estructuras adyacentes: • El estrechamiento cervical (esfínter esofágico superior) en su inicio en la unión faringoesofágica, aproximadamente a 15
- 15. cm de los incisivos; provocada por el músculo cricofaríngeo (v. cap. 8). • El estrechamiento torácico (broncoaórtico), que es un estrechamiento compuesto, provocado en primer lugar por el cru ce del arco de la aorta, a 22,5 cm de los incisivos, y a continuación por el cruce del bronquio principal izquierdo, a 27,5 cm de los incisivos. El primero se aprecia en proyecciones anteroposteriores y el segundo en las laterales. • El estrechamiento frénico (diafragmático), donde pasa a través del hiato esofágico del diafragma, aproximadamente a 40 cm de los incisivos (fig. 2-33 A). Es importante tener presentes estos estrechamientos cuando se hacen pasar instrumentos por el esófago hacia el estómago, y al valorar radiografías de pacientes que sufren disfagia (dificultad para tragar). El esófago: • Sigue la curvatura de la columna vertebral a medida que desciende a través del cuello y el mediastino—la porción media de la cavidad torácica (fig. 2-33 A). • Posee una capa muscular circular interna y otra longitudinal externa (fig. 2-33 B). En su tercio superior, la capa externa está formada por músculo estriado voluntario; el tercio inferior está compuesto por músculo liso y el tercio medio por ambos tipos de músculo. FIGURA 2-33. El esófago y sus relaciones. A) Vista que muestra el esófago en toda su longitud y las estructuras relacionadas con él. El esófago empieza a nivel del cartílago cricoides y desciende por detrás de la tráquea. Abandona el tórax a través del hiato esofágico del diafragma. B) Corte transversal del esófago que muestra su pared con la doble capa muscular y la capa mucosa acanalada. C) Corte coronal del esófago inferior, el diafragma y el estómago superior. El ligamento frenoesofágico conecta de forma flexible el esófago al diafragma; limita el movimiento hacia arriba del esófago, aunque le permite una cierta movilidad durante la deglución y la respiración.
- 16. FIGURA 2-34. Radiografía del esófago tras la ingestión de una papilla baritada. Esta proyección oblicua posterior izquierda muestra dos de los tres «estrechamientos» normales (impresiones), producidos por el arco de la aorta y el bronquio principal izquierdo. La ampolla frénica, que únicamente se aprecia en las radiografías, es la parte distensible del esófago por encima del diafragma. (Cortesía del Dr. E.L. Lansdown, Professor of Medical Imaging, University of Toronto, Toronto, ON, Canada.) • Pasa a través del hiato esofágico, elíptico, en el pilar derecho del diafragma, justo a la izquierda del plano medio, a la altura de la vértebra T10. • Termina entrando en el estómago por el orificio del cardias gástrico (fig. 2-33 C), localizado a la izquierda de la línea media, a nivel del 7.o cartílago costal izquierdo y de la vértebra T11. • Está rodeado distalmente por el plexo (nervioso) esofágico (fig. 2-35). El alimento pasa rápidamente a través del esófago debido a la acción peristáltica de su musculatura, con la ayuda de la gravedad, pero sin depender de ella (es posible tragar cabeza abajo). El esófago está fijado a los bordes del hiato esofágico del diafragma por el ligamento frenoesofágico (fig. 2-33 C), una prolongación de la fascia diafragmática inferior. Este ligamento permite el movimiento independiente del diafragma y del esófago durante la respiración y la deglución. La porción abdominal del esófago, con forma de trompeta y sólo 1,25 cm de longitud, pasa desde el hiato esofágico del diafragma en el pilar derecho del diafragma al orificio del cardias del estómago, ensanchándose a medida que avanza, y pasando anteriormente y hacia la izquierda a medida que desciende inferiormente. Su cara anterior está cubierta por peritoneo del saco mayor, continuo con el que recubre la cara anterior del estómago. Encaja en un surco de la cara posterior (visceral) del hígado. La cara posterior de la porción abdominal del esófago está cubierta por peritoneo de la bolsa omental, continuo con el que recubre la cara posterior del estómago. El borde derecho del esófago abdominal se continúa con la curvatura menor del estómago; sin embargo, su borde izquierdo está separado del fundus del estómago por la incisura del cardias entre el esófago y el fundus (v. fig. 2-37 A). La unión esofagogástrica se encuentra a la izquierda de la vértebra T11, en el plano horizontal que pasa a través del extremo del proceso xifoides. Los cirujanos y endoscopistas denominan línea Z (fig. 2-33 C) a esta unión: una línea dentada donde se produce la transición abrupta de la mucosa esofágica a la gástrica. Justo superior a esta unión, la musculatura diafragmática que forma el hiato esofágico funciona como un esfínter esofágico inferior fisiológico, que se contrae y relaja. Los estudios radiológicos muestran que los alimentos se detienen aquí de manera momentánea y que el mecanismo de esfínter suele impedir eficazmente el reflujo de contenido gástrico hacia el esófago. Cuando no estamos comiendo, la luz del esófago suele estar colapsada por encima de este nivel, para impedir que el alimento o los jugos gástricos se regurgiten hacia el esófago. En los capítulos 1 y 8 pueden encontrarse detalles sobre la inervación y la vascularización de las porciones cervical y torácica del esófago. La irrigación arterial de la porción abdominal del esófago procede de la arteria gástrica izquierda, una rama del tronco celíaco, y de la a rteria frénica inferior izquierda (v. fig. 2-32 A). El drenaje venoso de las venas submucosas de esta porción del esófago se dirige al sistema de la vena porta a través de la vena gástrica izquierda (v. fig.
- 17. 2-32 B), y al sistema venoso sistémico a través de las venas esofágicas que desembocan en la vena ácigos. El drenaje linfático de la porción abdominal del esófago es hacia los nódulos linfáticos gástricos izquierdos (fig. 2-35); los vasos linfáticos aferentes de dichos nódulos drenan principalmente en los nódulos linfáticos celíacos. El esófago está inervado por el plexo esofágico, formado por los troncos vagales (que se convierten en los ramos gástricos anteriores y posteriores) y los troncos simpáticos torácicos, a través de los nervios esplácnicos mayores (abdominopélvicos) y los plexos periarteriales que rodean la arteria gástrica izquierda y la arteria frénica inferior izquierda. (V. también «Resumen de la inervación de las vísceras abdominales», p. 301.) Estómago El estómago es la porción expandida del tubo digestivo que se encuentra entre el esófago y el intestino delgado (v. fig. 2-31 B). Está especializado en la acumulación de los alimentos ingeridos, a los que prepara química y mecánicamente para su digestión y posterior paso al duodeno. El estómago mezcla los alimentos y sirve de depósito; su función principal es la digestión enzimática. El jugo gástrico convierte gradualmente los alimentos en una mezcla semilíquida, el quimo (del griego, jugo), que pasa con notable rapidez hacia el duodeno. El diámetro del estómago vacío es sólo algo mayor que el del intestino grueso, pero es capaz de una expansión considerable, pudiendo alojar entre 2 l y 3 l de comida. FIGURA 2-35. Nervios y linfáticos del esófago abdominal y el estómago. El nervio vago (NC X) se divide en dos ramos que forman el plexo (nervioso) esofágico alrededor del esófago inferior. Los ramos gástricos anteriores y posteriores del plexo acompañan al esófago a través del hiato esofágico y se distribuyen por las caras anterior y posterior del estómago. Los ramos anteriores también se extienden hasta el píloro y el hígado. Las fibras nerviosas simpáticas postsinápticas del plexo celíaco alcanzan estos órganos a través de plexos periarteriales. Los vasos linfáticos del estómago siguen un patrón parecido al de las arterias, aunque el flujo va en sentido contrario. De este modo, la linfa del estómago y de la porción abdominal del esófago drena primero en los nódulos linfáticos gástricos y a continuación en los nódulos linfáticos celíacos. SITUACIÓN, PARTES Y ANATOMÍA DE SUPERFICIE DEL ESTÓMAGO El tamaño, la forma y la posición del estómago pueden variar mucho entre personas con distintos biotipos (hábitos corporales), y cambian incluso en un mismo individuo como resultado de los movimientos del diafragma durante la respiración, del contenido del estómago (vacío respecto a después de una comida copiosa) y de la posición que adopte la persona. En posición supina, el estómago suele encontrarse en los cuadrantes superiores derecho e izquierdo, o en las regiones epigástrica, umbilical y del hipocondrio y flanco izquierdos (fig. 2-36 A). En posición erecta, el estómago se mueve hacia abajo. En los individuos asténicos (delgados y poco musculosos), el cuerpo del estómago puede extenderse hasta la pelvis (fig. 2-36 B). El estómago tiene cuatro porciones (figs. 2-36 A y 2-37 A a C): • El cardias es la porción que rodea el orificio del cardias, la abertura superior o entrada del estómago. En posición supina, el orificio del cardias suele encontrarse posterior al 6.o cartílago costal izquierdo, a 2-4 cm del plano medio, a nivel de la vértebra T11. • El fundus gástrico es la porción superior dilatada del estómago, que se relaciona con la cúpula izquierda del diafragma y está limitada inferiormente por el plano horizontal del orificio del cardias. La incisura del cardias se encuentra situada entre el esófago y el fundus. El fundus puede estar dilatado por la presencia de gas, líquido, alimentos o cualquier combinación de
- 18. ellos. En posición supina, el fundus suele situarse posterior a la 6.a costilla izquierda, en el plano de la LMC (fig. 2-36 A). • El cuerpo, la porción principal del estómago, se encuentra entre el fundus y el antro pilórico. • La porción pilórica del estómago es la región de salida del estómago, en forma de embudo; su parte ancha, el antro pilórico, termina en el canal (conducto) pilórico, su parte más estrecha (fig. 2-37 A a E). El píloro (del griego, guardián de la puerta) es la región esfinteriana, distal, de la porción pilórica. Es un engrosamiento de la capa circular de músculo liso, que controla la evacuación del contenido gástrico a través del orificio pilórico (abertura inferior o salida del estómago) en el duodeno (fig. 2-37 D). El estómago se vacía intermitentemente cuando la presión intragástrica supera la resistencia del píloro. En condiciones normales, el píloro presenta una contracción tónica, excepto cuando expulsa el quimo (masa semilíquida). A intervalos regulares, el peristaltismo gástrico empuja el quimo por el conducto y el orificio pilóricos hacia el intestino delgado, donde continuará su mezclado, digestión y absorción. FIGURA 2-36. Anatomía de superficie y efecto del biotipo (hábito) sobre la forma y la posición del estómago. A) Posición más habitual del estómago en una persona de complexión media en decúbito supino o prono. B) Los individuos hiperasténicos de complexión fuerte y con un tórax corto probablemente tengan el estómago en una posición alta y más transversal. En las personas con un físico asténico, estilizado, el estómago suele ser bajo y vertical. En posición supina, la porción pilórica del estómago se encuentra a nivel del plano transpilórico, a medio camino entre la incisura yugular superiormente y la cresta del pubis inferiormente (fig. 2-36 A). El plano cruza los 8.os cartílagos costales y la vértebra L1. En posición erecta, su situación oscila entre las vértebras L2 y L4. El orificio pilórico se encuentra aproximadamente 1,25 cm a la derecha de la línea media. El estómago también presenta dos curvaturas (fig. 2-37 A a C): • La curvatura menor forma el borde cóncavo, más corto, del estómago; la incisura angular es la parte más inferior de la curvatura y señala la unión del cuerpo y la porción pilórica del estómago (fig. 2-37 A y B). La incisura angular se encuentra justo a la izquierda de la línea media. • La curvatura mayor forma el borde convexo, más largo, del estómago. Pasa inferiormente hacia la izquierda desde la unión del 5.o espacio intercostal y la LMC, y luego se curva hacia la derecha, pasando profunda al cartílago izquierdo 9.o o 10.o mientras prosigue medialmente hasta alcanzar el antro pilórico. Debido a la desigual longitud de la curvatura menor a la derecha y la curvatura mayor a la izquierda, en la mayoría de la gente la forma del estómago recuerda a la letra J. INTERIOR DEL ESTÓMAGO La lisa superficie de la mucosa gástrica tiene un color marrón rojizo en vida, excepto en la región pilórica, que es rosa. En el individuo vivo está cubierta por una película mucosa continua que protege su superficie del ácido gástrico que secretan las
- 19. glándulas del estómago. Cuando la mucosa gástrica se contrae, es lanzada al interior de los llamados pliegues gástricos longitudinales (fig. 2-38 A y B). Estos pliegues son más marcados hacia la porción pilórica y a lo largo de la curvatura mayor. Durante la deglución se forma transitoriamente un canal gástrico entre los pliegues gástricos longitudinales a lo largo de la curvatura menor. Esto puede observarse tanto radiográfica como endoscópicamente. El canal gástrico se forma debido a la firme fijación de la mucosa gástrica a la capa mucosa, que en esta zona carece de la capa oblicua. Cuando la mayor parte del estómago está vacía, la saliva y pequeñas cantidades de alimentos masticados y otros líquidos pasan a través del canal gástrico hacia el canal pilórico. Los pliegues gástricos se reducen y desaparecen a medida que el estómago se distiende (se llena). RELACIONES DEL ESTÓMAGO El estómago está cubierto por el peritoneo, excepto donde los vasos sanguíneos discurren a lo largo de sus curvaturas y en una pequeña área posterior al orificio del cardias (fig. 2-36 A). Las dos hojas del omento menor se separan para extenderse alrededor del estómago y confluir de nuevo, de manera que en su curvatura mayor forman el omento mayor (v. figs. 2-28, 2-31 y 2-37 A). Anteriormente, el estómago se relaciona con el diafragma, el lóbulo izquierdo del hígado y la pared anterior del abdomen. Posteriormente, el estómago se relaciona con la bolsa omental y el páncreas; la cara posterior del estómago constituye la mayor parte de la pared anterior de la bolsa omental (fig. 2-39 A). El colon transverso se relaciona inferior y lateralmente con el estómago mientras discurre a lo largo de la curvatura mayor de éste hacia la flexura cólica izquierda. El lecho gástrico, en el cual descansa el estómago cuando una persona se encuentra en decúbito supino, está formado por las estructuras que constituyen la pared posterior de la bolsa omental. De superior a inferior, el lecho gástrico está formado por la cúpula izquierda del diafragma, el bazo, el riñón y la glándula suprarrenal izquierdos, la arteria esplénica, el páncreas y el mesocolon transverso (fig. 2-39 B). FIGURA 2-37. Estómago y porción abdominal del esófago. A) Se ha insuflado aire en el estómago. La parte izquierda del hígado se ha extirpado para poder apreciar el omento menor y el foramen omental. El área ocupada por el hígado intacto se indica con una línea discontinua. B) Partes del estómago. C) Radiografía del estómago tras la ingestión de una papilla baritada. Las ondas peristálticas circulares se inician en el cuerpo del estómago y progresan hacia el canal pilórico, como se observa en E (puntas de flecha), donde terminan. En este paciente en decúbito supino puede verse gas en el cardias y el fundus. D) El pronunciado estrechamiento de la parte final del estómago es el píloro. El orificio pilórico es la abertura del canal pilórico en el duodeno. E) Radiografía que muestra la región pilórica del estómago y la parte superior del duodeno. (C y E por cortesía del Dr. E.L. Lansdown, Professor of Medical Imaging, University of Toronto, Toronto, ON, Canada.)
- 20. FIGURA 2-38. Superficie interna del estómago. A) Se ha eliminado la pared anterior del estómago para mostrar su interior. Al distenderse el estómago desaparecen los pliegues gástricos longitudinales. A lo largo de la curvatura menor, desde el esófago hasta el píloro, se extienden varios pliegues mucosos longitudinales que forman el canal gástrico por donde circulan los líquidos ingeridos. B) Radiografía del estómago tras la ingestión de una papilla baritada. Obsérvense la onda peristáltica en el estómago y los pliegues gástricos longitudinales de la mucosa. (A por cortesía del Dr. J. Helsin, Toronto, ON, Canada.) VASOS Y NERVIOS DEL ESTÓMAGO La abundante vascularización arterial del estómago se origina en el tronco celíaco y sus ramas (fig. 2-40; tabla 2-7). La mayor parte de la irrigación procede de anastomosis formadas a lo largo de la curvatura menor por las arterias gástricas derecha e izquierda, y a lo largo de la curvatura mayor por las arterias gastroomentales (gastroepiploicas) derecha e izquierda. El fundus y la porción superior del cuerpo del estómago reciben sangre de las arterias gástricas cortas y de la arteria gástrica posterior. Las venas gástricas presentan una posición y un trayecto paralelos a los de las arterias (fig. 2-41). Las venas gástricas izquierda y derecha drenan directamente en la vena porta hepática. Las venas gástricas cortas y las venas gastroomentales (gastroepiploicas) izquierdas drenan en la vena esplénica, que luego se une a la vena mesentérica superior (VMS) para formar la vena porta hepática. La vena gastroomental derecha desemboca en la VMS. La vena prepilórica asciende sobre el píloro hacia la vena gástrica derecha. Dado que esta vena es muy visible en el individuo vivo, los cirujanos la utilizan para identificar el píloro. Los vasos linfáticos gástricos (fig. 2-42 A) acompañan a las arterias a lo largo de las curvaturas mayor y menor del estómago. Drenan la linfa de sus caras anterior y posterior hacia las curvaturas, donde se encuentran los nódulos linfáticos gástricos y gastroomentales. Los vasos eferentes de estos nódulos acompañan a las grandes arterias hasta los nódulos linfáticos celíacos. A continuación resumimos el drenaje linfático del estómago: • La linfa de los dos tercios superiores del estómago drena en los nódulos linfáticos gástricos, a lo largo de los vasos gástricos derechos e izquierdos; la linfa del fundus y de la parte superior del cuerpo del estómago también drena en los nódulos linfáticos pancreatoesplénicos, a lo largo de las arterias gástricas cortas y los vasos gastroomentales izquierdos. • La linfa de los dos tercios derechos del tercio inferior del estómago drena, a lo largo de los vasos gastroomentales derechos, en los nódulos linfáticos pilóricos. • La linfa del tercio izquierdo de la curvatura mayor drena en los nódulos linfáticos pancreatoduodenales, que se localizan a lo largo de los vasos gástricos cortos y esplénicos. La inervación parasimpática del estómago (fig. 2-42 B) procede de los troncos vagales anterior y posterior, y de sus ramos, que entran en el abdomen a través del hiato esofágico. El tronco vagal anterior, que procede principalmente del nervio vago izquierdo (NC X), entra normalmente en el abdomen como un único ramo que se sitúa sobre la cara anterior del esófago. Se dirige hacia la curvatura menor del estómago, donde
- 21. emite los ramos hepático y duodenal, que abandonan el estómago en el ligamento hepatoduodenal. El resto del tronco vagal anterior continúa a lo largo de la curvatura menor, dando lugar a los ramos gástricos anteriores. El tronco vagal posterior, más grande, procede principalmente del nervio vago derecho. Entra en el abdomen por la cara posterior del esófago y pasa hacia la curvatura menor del estómago. El tronco vagal posterior aporta ramos para las caras anterior y posterior del estómago. Emite un ramo celíaco, que alcanza el plexo celíaco, y luego continúa a lo largo de la curvatura menor, originando los ramos gástricos posteriores. La inervación simpática del estómago proviene de los segmentos T6-T9 de la médula espinal, pasa por el plexo celíaco a través del nervio esplácnico mayor y se distribuye formando plexos alrededor de las arterias gástricas y gastroomentales. (V . también «Resumen de la inervación de las vísceras abdominales», p. 301.) FIGURA 2-39. Bolsa omental y lecho del estómago. A) La bolsa omental, el omento mayor y el ligamento gastroesplénico se han seccionado a lo largo de la curvatura mayor del estómago, y éste se ha reflejado hacia arriba para abrir la bolsa por delante. En el extremo derecho de la bolsa pueden verse dos de los límites del foramen omental: la raíz inferior del ligamento hepatoduodenal (que contiene la tríada portal) y el lóbulo caudado del hígado. B) Se ha extirpado el estómago y la mayor parte del omento menor, y se ha eliminado gran parte del peritoneo de la pared posterior de la bolsa omental que recubre el lecho del estómago con el objetivo de mostrar los órganos situados en el lecho. Aunque las adherencias, como las que unen el bazo con el diafragma en la ilustración, son hallazgos necrópsicos habituales, no corresponden a la anatomía normal.
- 22. FIGURA 2-40. Arterias del estómago, el duodeno y el bazo. La irrigación arterial de la porción abdominal del esófago, el estómago, el duodeno superior (porciones superior y descendente alta) y el bazo proviene de la arteria celíaca. Las ramas directas del tronco celíaco están en negrita. FIGURA 2-41. Venas del estómago, el duodeno y el bazo. El drenaje venoso de la porción abdominal del esófago, el estómago, el duodeno superior (porciones superior y descendente alta) y el bazo se produce a través de la vena porta hepática, ya sea directamente o de forma indirecta a través de la vena esplénica o de la vena mesentérica superior. Las venas gástricas duplican la posición y recorrido de las arterias.
- 23. FIGURA 2-42. Drenaje linfático e inervación del estómago y el intestino delgado. A) Las flechas indican la dirección del flujo de linfa hacia los nódulos linfáticos. B) La inervación del estómago es tanto parasimpática, por los nervios vagos (NC X) a través del plexo esofágico, como simpática, a través del esplácnico mayor (abdominopélvico), el plexo celíaco y los plexos periarteriales. Intestino delgado El intestino delgado, constituido por el duodeno, el yeyuno y el íleon (fig. 2-43), es el lugar principal donde se absorben los nutrientes obtenidos de los materiales ingeridos. Se extiende desde el píloro hasta la unión ileocecal, donde el íleon se une al ciego, la primera porción del intestino grueso. La región pilórica del estómago se vacía en el duodeno, de forma que la admisión duodenal está regulada por el píloro. DUODENO El duodeno (del latín, anchura de doce dedos), la porción inicial y más corta (25 cm) del intestino delgado, es también la más ancha y fija. Sigue un curso en forma de C alrededor de la cabeza del páncreas (figs. 2-43 C y 2-44 A y C). El duodeno se inicia en el píloro, en el lado derecho, y termina en la flexura (unión) duodenoyeyunal, en el lado izquierdo (fig. 2-44 B y C). Esta unión tiene lugar aproximadamente a nivel de la vértebra L2, 2-3 cm a la izquierda de la línea media, y adopta la forma de un ángulo agudo, la flexura duodenoyeyunal. La mayoría del duodeno está fijado por peritoneo a estructuras de la pared posterior del abdomen y se considera parcialmente retroperitoneal. El duodeno puede dividirse en cuatro porciones (figuras 2- 44 C y 2-45; tabla 2-8): • Porción superior (1.a porción): corta (unos 5 cm), situada anterolateral al cuerpo de la vértebra L1.
- 24. FIGURA 2-43. Intestinos delgado y grueso. A) Se observan los pliegues del intestino delgado in situ, rodeado por tres lados por el intestino grueso y expuesto doblando hacia arriba el omento mayor. B) Los pliegues del intestino delgado se han replegado hacia arriba para mostrar el mesenterio. C) Ilustración orientativa del aparato digestivo que muestra la posición general y las relaciones de los intestinos. D) Vascularización de la región ileocecal. FIGURA 2-44. Duodeno, páncreas y bazo. A) La eliminación del estómago, el colon transverso y el peritoneo permite ver el duodeno, el páncreas y el bazo, con su vascularización. B) Cara anterior del duodeno, el páncreas y la vascularización asociada. El duodeno se amolda alrededor de la cabeza del páncreas. C) Cara posterior del duodeno y el páncreas. La aorta abdominal y la vena cava inferior ocupan la concavidad vertical posterior a la cabeza del páncreas y al tercio del duodeno. El proceso unciforme es la extensión de la cabeza del páncreas que pasa posterior a los vasos mesentéricos superiores. El conducto colédoco desciende en una fisura (abierta) en la parte posterior de la cabeza del páncreas. VMS, vena mesentérica superior. • Porción descendente (2.a porción): más larga (7-10 cm), desciende junto al lado derecho de las vértebras L1-L3.
- 25. • Porción horizontal o inferior (3.a porción): de 6-8 cm de longitud, cruza la vértebra L3. • Porción ascendente (4.a porción): corta (unos 5 cm), empieza a la izquierda de la vértebra L3 y asciende hasta el borde superior de la vértebra L2. Los 2 cm iniciales de la porción superior del duodeno, inmediatamente distales al píloro, tienen un mesenterio y son móviles. Esta porción libre, denominada la ampolla o bulbo duodenal, tiene un aspecto distinto al del resto del duodeno cuando se observa radiográficamente utilizando un medio de contraste (v. fig. 2-37 C y E). Los 3 cm distales de la porción superior y las otras tres porciones del duodeno carecen de mesenterio y no son móviles, puesto que son retroperitoneales. Las relaciones principales del duodeno se ilustran en las figuras 2-44 y 2-45, y se resumen en la tabla 2-8. La porción superior del duodeno asciende desde el píloro y tiene sobre ella el hígado y la vesícula biliar. Su cara anterior está cubierta por peritoneo, pero está desnuda en su cara posterior, excepto en la ampolla. La porción proximal presenta superiormente la inserción del ligamento hepatoduodenal (parte del omento menor) e inferiormente la del omento mayor (v. fig. 2-26). La porción descendente del duodeno discurre hacia abajo y se curva alrededor de la cabeza del páncreas (figs. 2-44 y 2- 45; tabla 2-8). Inicialmente, se sitúa a la derecha y paralela a la VCI. El conducto colédoco y el conducto pancreático principal entran por su pared posteromedial. Normalmente, estos conductos se unen para formar la ampolla hepatopancreática, que se abre en una eminencia llamada papila duodenal mayor, localizada posteromedialmente en el duodeno descendente. La porción descendente del duodeno es totalmente retroperitoneal. La cara anterior de sus tercios proximal y distal está cubierta de peritoneo; sin embargo, el peritoneo se refleja a partir de su tercio medio para formar el mesenterio bilaminar del colon transverso: el mesocolon transverso. La porción horizontal del duodeno discurre transversalmente hacia la izquierda, pasando por encima de la VCI, la aorta y la vértebra L3. Sobre ella pasan la arteria y la vena mesentéricas superiores, y la raíz del mesenterio del yeyuno y el íleon. Superiormente se encuentra la cabeza del páncreas y su proceso unciforme. La cara anterior de su parte inferior está cubierta por peritoneo, excepto donde se cruza con los vasos mesentéricos superiores y la raíz del mesenterio. Posteriormente está separada de la columna vertebral por el músculo psoas mayor derecho, la VCI, la aorta y los vasos testiculares u ováricos derechos. La porción ascendente del duodeno discurre superiormente y a lo largo del lado izquierdo de la aorta, hasta alcanzar el borde inferior del cuerpo del páncreas. Aquí se curva anteriormente para unirse al yeyuno en la flexura duodenoyeyunal, sostenida por la inserción del músculo suspensorio del duodeno (ligamento de Treitz). Este músculo está constituido por un fascículo de músculo esquelético del diafragma y una banda fibromuscular de músculo liso de la 3.a y 4.a porciones del duodeno. La contracción de este músculo suspensorio amplía el ángulo de la flexura duodenoyeyunal, facilitando el movimiento del contenido intestinal. El músculo suspensorio pasa posterior al páncreas y la vena esplénica, y anterior a la vena renal izquierda. Las arterias del duodeno se originan en el tronco celíaco y en la AMS (v. fig. 2-44). Del tronco celíaco se origina la arteria hepática común, la arteria gastroduodenal, rama terminal de la hepática común, da origen a la arteria pancreaticoduodenal superior, la que irriga el duodeno proximal a la entrada del conducto colédoco en la porción descendente del duodeno. La AMS, a través de su rama, la arteria pancreatoduodenal inferior, irriga el duodeno distal a la entrada del conducto colédoco. Las arterias pancreatoduodenales se encuentran en la curva formada entre el duodeno y la cabeza del páncreas, e irrigan ambas estructuras. La anastomosis entre las arterias pancreatoduodenales superior e inferior (es decir, entre las arterias celíaca y mesentérica superior) se produce entre la entrada del conducto colédoco y la unión de las porciones descendente y horizontal del duodeno. En este punto tiene lugar una importante transición en el aporte de sangre del tubo digestivo: proximalmente, extendiéndose oralmente hasta la porción abdominal del esófago (inclusive), la sangre llega al tubo digestivo por el tronco celíaco; distalmente, extendiéndose caudalmente hasta la flexura cólica derecha, la sangre procede de la AMS. Esta transición del flujo sanguíneo tiene una base embriológica, ya que es la zona de unión del intestino anterior y el intestino medio. Las venas duodenales acompañan a las arterias y drenan en la vena porta hepática; algunas drenan directamente y otras indirectamente, a través de las venas mesentérica superior y esplénica (v. fig. 2-41). Los vasos linfáticos del duodeno acompañan a las arterias. Los vasos linfáticos anteriores drenan en los nódulos linfáticos pancreatoduodenales situados a lo largo de las arterias pancreatoduodenales superior e inferior, y en los nódulos linfáticos pilóricos, que se sitúan a lo largo de la arteria gastroduodenal (fig. 2-46). Los vasos linfáticos posteriores pasan posteriores a la cabeza del páncreas y drenan en los nódulos linfáticos mesentéricos superiores. Los vasos linfáticos eferentes de los nódulos linfáticos duodenales drenan en los nódulos linfáticos celíacos. Los nervios del duodeno proceden del nervio vago y de los nervios esplácnicos (abdominopélvicos) mayor y menor a través de los plexos celíaco y mesentérico superior. Posteriormente, llegan hasta el duodeno a través de plexos periarteriales
- 26. que se extienden hacia las arterias pancreatoduodenales (v. también «Resumen de la inervación de las vísceras abdominales», p. 301). YEYUNO E ÍLEON La segunda porción del intestino, el yeyuno, empieza en la flexura duodenoyeyunal, donde el tubo digestivo recupera un curso intraperitoneal. La tercera porción del intestino, el íleon, termina en la unión ileocecal, la unión de la porción terminal del íleon y el ciego (figs. 2-43 C y 2-47). En conjunto, el yeyuno y el íleon miden 6-7 m de largo. El yeyuno constituye, aproximadamente, dos quintas partes de la longitud de la porción intraperitoneal del intestino delgado, y el íleon forma el resto. FIGURA 2-45. Relaciones del duodeno. El duodeno sigue un recorrido en forma de C alrededor de la cabeza del páncreas.
- 27. FIGURA 2-46. Drenaje linfático e inervación del duodeno, el páncreas y el bazo. La estrecha relación posicional de estos órganos hace que compartan vasos sanguíneos, vasos linfáticos y vías nerviosas, total o parcialmente. FIGURA 2-47. Yeyuno e íleon. El yeyuno empieza en la flexura duodenoyeyunal y el íleon termina en el ciego. En ocasiones se utiliza el término conjunto yeyunoíleon, como expresión del hecho de que no existe una línea de demarcación externa clara entre el yeyuno y el íleon. CID, cuadrante inferior derecho; CSI, cuadrante superior izquierdo. La mayor parte del yeyuno se encuentra en el cuadrante superior izquierdo (CSI) del compartimento infracólico, mientras que la mayoría del íleon se encuentra en el cuadrante inferior derecho (CID). La porción terminal del íleon suele situarse en la pelvis, desde donde asciende para terminar en la cara medial del ciego. Aunque no existe una línea de demarcación clara entre el yeyuno y el íleon, tienen características diferentes que son quirúrgicamente relevantes (fig. 2-48 B a E; tabla 2-9). El mesenterio, un pliegue peritoneal en forma de abanico, une el yeyuno y el íleon a la pared posterior del abdomen (figs. 2-43 B y 2-48 A). El origen o raíz del mesenterio (de unos 15 cm de longitud) se dirige oblicuamente, hacia abajo y a la derecha (fig. 2-49 A). Se extiende desde la flexura duodenoyeyunal, en el lado izquierdo de la vértebra L2, hasta la unión ileocólica y la articulación sacroilíaca derecha. La longitud aproximada del mesenterio, desde su raíz hasta el borde intestinal, es de 20 cm. La raíz del mesenterio cruza (sucesivamente) las porciones ascendente y horizontal del duodeno, la aorta
- 28. abdominal, la VCI, el uréter derecho, el músculo psoas mayor derecho y los vasos testiculares u ováricos derechos. Entre las dos hojas del mesenterio se encuentran los vasos mesentéricos superiores, nódulos linfáticos, una cantidad variable de grasa y los nervios autónomos. La arteria mesentérica superior (AMS) irriga el yeyuno y el íleon a través de arterias yeyunales e ileales (fig. 2-49 B). Normalmente la AMS nace de la aorta abdominal a nivel de la vértebra L1, aproximadamente 1 cm inferior al tronco celíaco, y discurre entre las hojas del mesenterio, enviando 15 a 18 ramas al yeyuno y al íleon (v. también figs. 2-54 y 2-55). Las arterias se unen para formar asas o arcos, las arcadas arteriales, que dan origen a unas arterias rectas, los vasos rectos (v. figs. 2-48 B y 2-49 B). FIGURA 2-48. Estructura del mesenterio y el intestino delgado: características distintivas del yeyuno y el íleon. A) El mesenterio es un pliegue de peritoneo visceral con dos capas del cual está suspendido el intestino y que conduce los vasos y nervios desde la pared posterior del cuerpo. B a E) Ilustración de las características distintivas del yeyuno y el íleon resumidas en la tabla 2-9.
- 29. FIGURA 2-49. Vascularización arterial y mesenterios de los intestinos. A) Vascularización arterial del intestino grueso. Los mesocolon transverso y sigmoide, y el mesenterio del yeyuno y del íleon, se han seccionado a nivel de sus raíces. Las arterias ileocólica y cólica derecha en el lado derecho y las arterias cólica izquierda y sigmoide en el lado izquierdo discurrían originalmente por dentro de los mesenterios (mesocolon ascendente y descendente), que posteriormente se fusionaron con la pared posterior; pueden restablecerse quirúrgicamente. B) Vascularización arterial y drenaje venoso del intestino delgado. Excepto el duodeno proximal, todo el intestino que se muestra en B es irrigado por la arteria mesentérica superior (al igual que la mayor parte del colon transverso, que no se ve en la figura). La vena mesentérica superior drena sangre de esas mismas partes del intestino hacia la vena porta hepática. La vena mesentérica superior drena el yeyuno y el íleon (fig. 2-49 B). La VMS se sitúa anterior y a la derecha de la AMS en la raíz del mesenterio (fig. 2-49 A). La VMS termina posterior al cuello del páncreas, donde se une a la vena esplénica para formar la vena porta hepática (v. fig. 2-44 C). En las vellosidades intestinales (minúsculas proyecciones de la mucosa) existen unos vasos linfáticos especializados, denominados vasos quilíferos, que absorben la grasa. Drenan el líquido lechoso que transportan en los plexos linfáticos de las paredes del yeyuno y el íleon. Estos plexos linfáticos drenan a su vez en vasos linfáticos situados entre las hojas del mesenterio, y luego, secuencialmente, a través de tres grupos de nódulos linfáticos (fig. 2-50): • Los nódulos linfáticos yuxtaintestinales, situados junto a la pared intestinal. • Los nódulos linfáticos mesentéricos, distribuidos entre las arcadas arteriales. • Los nódulos superiores centrales, a lo largo de la porción proximal de la AMS. Los vasos linfáticos eferentes de los nódulos linfáticos mesentéricos drenan en los nódulos linfáticos mesentéricos superiores. Los vasos linfáticos procedentes de la porción terminal del íleon acompañan a la rama ileal de la arteria ileocólica hacia los nódulos linfáticos ileocólicos.
- 30. FIGURA 2-50. Nódulos linfáticos mesentéricos. Los nódulos superiores forman un sistema en el cual los nódulos centrales, en la raíz de la arteria mesentérica superior, reciben linfa de los nódulos mesentéricos, ileocólicos, cólicos derechos y cólicos medios, que a su vez reciben linfa de los nódulos linfáticos yuxtaintestinales. Los nódulos yuxtaintestinales adyacentes a los intestinos son los más abundantes, y su número se reduce a lo largo de las arterias. La AMS y sus ramas están rodeadas por un plexo nervioso periarterial, a través del cual las fibras nerviosas se dirigen a las porciones del intestino irrigadas por la AMS (fig. 2-51). Las fibras simpáticas de los nervios para el yeyuno y el íleon se originan en los segmentos medulares T8-T10 y alcanzan el plexo nervioso mesentérico superior a través de los troncos simpáticos y los nervios esplácnicos torácicos abdominopélvicos (mayor, menor e imo). Las fibras simpáticas presinápticas hacen sinapsis en los cuerpos celulares de las neuronas simpáticas postsinápticas en los ganglios celíacos y mesentérico superior (prevertebrales). Las fibras parasimpáticas de los nervios para el yeyuno y el íleon derivan de los troncos vagales posteriores. Las fibras parasimpáticas presinápticas hacen sinapsis con neuronas parasimpáticas postsinápticas en los plexos mientérico y submucoso de la pared intestinal (v. también «Resumen de la inervación de las vísceras abdominales», p. 301). La estimulación simpática reduce la actividad peristáltica y secretora del intestino, y tiene un efecto vasoconstrictor, de manera que reduce o interrumpe la digestión haciendo que haya sangre (y energía) disponible para «la huida o la lucha». La estimulación parasimpática aumenta la motilidad del intestino y la secreción, restaurando la actividad digestiva tras una reacción simpática. El intestino delgado también tiene fibras sensitivas (aferentes viscerales). El intestino es insensible a la mayoría de los estímulos dolorosos, incluidas las incisiones y las quemaduras; sin embargo, es sensible a la distensión, que se percibe como cólicos (dolor abdominal espasmódico o «calambres abdominales»). Intestino grueso El intestino grueso es donde se absorbe el agua de los residuos no digeribles del quimo líquido, convirtiéndolo en heces semisólidas que se almacenan y se van acumulando hasta el momento de la defecación. El intestino grueso está formado por el ciego, el apéndice vermiforme, el colon (ascendente, transverso, descendente y sigmoide), el recto y el conducto anal (fig. 2-52). El intestino grueso puede diferenciarse del intestino delgado por: • Los apéndices omentales: pequeños apéndices (proyecciones) grasos, similares al omento. • Las tenias del colon: tres gruesas bandas longitudinales, denominadas 1) tenia mesocólica, donde se fijan los mesocolon transverso y sigmoide; 2) tenia omental, donde se insertan los apéndices omentales, y 3) tenia libre, en la cual no se insertan mesocolon ni apéndices omentales. • Las haustras: formaciones saculares del colon situadas entre las tenias. • Su calibre, o diámetro interno, que es mucho mayor. Las tenias del colon (bandas engrosadas de músculo liso que constituyen la mayor parte del músculo longitudinal del intestino grueso) empiezan en la base del apéndice vermiforme, cuando la gruesa capa longitudinal del apéndice se separa en tres bandas. Las tenias discurren a lo largo del intestino grueso, se ensanchan bruscamente y se fusionan de nuevo en la unión rectosigmoidea, en una capa longitudinal continua alrededor del recto. Debido a su contracción tónica, acortan la porción de la pared con que están asociadas, por lo cual el colon adopta la típica forma saculada entre tenias, formando las haustras.
- 31. PERITONEO Y CAVIDAD PERITONEAL El peritoneo es una membrana serosa transparente, continua, resbaladiza y brillante. Recubre la cavidad abdominopélvica y envuelve las vísceras (fig. 2-23). El peritoneo está formado por dos hojas continuas: el peritoneo parietal, que tapiza la superficie interna de la pared abdominopélvica, y el peritoneo visceral, que reviste vísceras como el estómago y los intestinos. Las dos hojas del peritoneo están constituidas por mesotelio, una capa de células epiteliales escamosas simples. El peritoneo parietal tiene la misma vascularización sanguínea y linfática, y la misma inervación somática, que la región de la pared que recubre. Al igual que la piel suprayacente, el peritoneo que recubre el interior de la pared corporal es sensible a la presión, el dolor, el calor, el frío y la laceración. El dolor del peritoneo parietal generalmente está bien localizado, excepto el de la cara inferior de la porción central del diafragma, cuya inervación procede de los nervios frénicos (que se comentarán más adelante en el presente capítulo); la irritación en esa zona se refiere a menudo a los dermatomas C3-C5, sobre el hombro. El peritoneo visceral y los órganos que recubre cuentan con la misma vascularización sanguínea y linfática, y la misma inervación visceral. El peritoneo visceral es insensible al tacto, el calor, el frío y la laceración, y es estimulado principalmente por estiramiento e irritación química. El dolor del peritoneo visceral se localiza mal y es referido a los dermatomas de los ganglios sensitivos de los nervios espinales que aportan las fibras sensitivas, especialmente a las porciones de la línea media de dichos dermatomas. Por ello, el dolor de las estructuras derivadas del intestino anterior suele notarse en la región epigástrica; el de las procedentes del intestino medio, en la región umbilical y el de las derivadas del intestino posterior, en la región púbica. El peritoneo y las vísceras están en la cavidad abdominopélvica. La relación de las vísceras con el peritoneo es la siguiente: • Los órganos intraperitoneales están casi totalmente cubiertos por peritoneo visceral (p. ej., el bazo y el estómago). En este caso, intraperitoneal no significa dentro de la cavidad peritoneal (aunque este término se utiliza clínicamente para las sustancias que se inyectan en dicha cavidad). Los órganos intraperitoneales conceptualmente se invaginan en un saco cerrado, como cuando se presiona un globo inflado con el puño (v. la exposición sobre espacios potenciales en Introducción). • Los órganos extraperitoneales, retroperitoneales y subperitoneales están fuera de la cavidad peritoneal—externos respecto al peritoneo parietal—y sólo están cubiertos parcialmente por el peritoneo (en general, en una de sus caras). Los órganos retroperitoneales, como los riñones, se encuentran entre el peritoneo parietal y la pared posterior del abdomen, y tienen peritoneo parietal sólo en sus caras anteriores (a menudo con una cantidad variable de tejido adiposo interpuesto). De forma parecida, la vejiga urinaria, subperitoneal, sólo presenta peritoneo parietal en su cara superior. La cavidad peritoneal está dentro de la cavidad abdominal y se continúa inferiormente en el interior de la cavidad pélvica. La cavidad peritoneal es un espacio potencial, del grosor de un cabello, entre las hojas parietal y visceral del peritoneo. En esta cavidad no hay órganos, pero contiene una fina película de líquido peritoneal, que está compuesto por agua, electrólitos y otras sustancias procedentes del líquido intersticial de los tejidos adyacentes. El líquido peritoneal lubrica las superficies peritoneales y facilita así que las vísceras se desplacen unas sobre otras sin fricciones, lo cual permite los movimientos de la digestión. Por otra parte, el líquido peritoneal contiene leucocitos y anticuerpos que combaten las infecciones. El líquido peritoneal es absorbido por vasos linfáticos, sobre todo en la cara inferior del diafragma, que siempre se encuentra activo. La cavidad peritoneal está completamente cerrada en el hombre. Sin embargo, en la mujer hay una vía de comunicación con el exterior a través de las trompas uterinas, la cavidad uterina y la vagina. Esta comunicación constituye una posible vía de infección desde el exterior.
- 32. FIGURA 2-23. Sección transversal del abdomen a nivel de la bolsa omental. La ilustración orientativa (recuadro) muestra el nivel de corte en la superficie. La flecha pasa desde el saco mayor de la cavidad peritoneal (CP) a través del foramen omental (epiploico) y recorre toda la bolsa omental (transcavidad de los epiplones). Embriología de la cavidad peritoneal Cuando se forma inicialmente, el intestino tiene la misma longitud que el cuerpo en desarrollo. Sin embargo, sufre un crecimiento exuberante para proporcionar la gran superficie de absorción necesaria para la nutrición. Hacia el final de la 10.a semana del desarrollo, el intestino es mucho más largo que el cuerpo que lo contiene. Para que pueda tener lugar este aumento de longitud, el intestino debe disponer de libertad de movimientos respecto a la pared corporal desde estadios tempranos, aunque sin perder la conexión con ella, necesaria para su inervación e irrigación. Este crecimiento (y posteriormente la actividad intestinal) se hace posible por el desarrollo de una cavidad serosa dentro del tronco que aloja, en un espacio relativamente compacto, un intestino cada vez más largo y replegado. La velocidad de crecimiento del intestino supera inicialmente el ritmo con que se forma un espacio adecuado dentro del tronco (cuerpo), y durante un tiempo, el intestino en rápida elongación se extiende por fuera de la pared corporal anterior en formación (v. cuadro azul «Breve revisión de la rotación embrionaria del intestino medio», p. 258). En etapas iniciales de su desarrollo, la cavidad corporal embrionaria (celoma intraembrionario) está recubierta de mesodermo, el primordio del peritoneo. En una fase ligeramente posterior, la cavidad abdominal primitiva está recubierta de peritoneo parietal derivado del mesodermo, que forma un saco cerrado. La luz del saco peritoneal es la cavidad peritoneal. A medida que se desarrollan los órganos, se invaginan (protruyen) en grado variable en el saco peritoneal, adquiriendo una cubierta de peritoneo, el peritoneo visceral. Una víscera (órgano) como el riñón sólo protruye parcialmente en la cavidad peritoneal; por ello, es primariamente retroperitoneal, manteniéndose siempre externo a la cavidad peritoneal y posterior al peritoneo que recubre la cavidad abdominal. Otras vísceras, como el estómago y el bazo, protruyen por completo dentro del saco peritoneal y están casi totalmente recubiertos de peritoneo viscera, es decir, son intraperitoneales. Estas vísceras están conectadas a la pared abdominal por un mesenterio de longitud variable, que está compuesto por dos hojas de peritoneo y una fina capa de tejido conectivo laxo situada entre ambas. En general, las vísceras cuya forma y tamaño varían relativamente poco, como los riñones, son retroperitoneales, mientras que las vísceras sometidas a cambios notables de forma a causa del llenado, el vaciado o el peristaltismo, como el estómago, están recubiertas de peritoneo visceral. Las vísceras intraperitoneales que tienen mesenterio, como la mayoría del intestino delgado, son móviles, y el grado de movilidad depende de la longitud del mesenterio. A pesar de que el hígado y el bazo no cambian de forma debido a su actividad intrínseca (aunque pueden cambiar lentamente de tamaño cuando se llenan de sangre), la existencia de un recubrimiento de peritoneo visceral se justifica por la necesidad de adaptarse a los cambios pasivos de posición provocados por una estructura adyacente tan activa como el diafragma. A medida que los órganos protruyen en el saco peritoneal, sus vasos, nervios y linfáticos siguen conectados a sus orígenes o destinos extraperitoneales (generalmente retroperitoneales), de forma que estas estructuras de conexión se sitúan entre las hojas de peritoneo que constituyen sus mesenterios. Inicialmente, todo el intestino primitivo está suspendido en el centro de la cavidad peritoneal por un mesenterio posterior que se inserta en la línea media de la pared corporal posterior. A medida que los órganos crecen, van reduciendo gradualmente el espacio de la cavidad peritoneal, hasta que ésta es sólo un espacio potencial entre las hojas parietal y visceral del peritoneo. Como consecuencia de ello, varias porciones de intestino se encuentran en contacto con la pared posterior del abdomen, y sus mesenterios posteriores se van acortando poco a poco debido a la presión de los órganos suprayacentes (fig. 2-24). Por ejemplo, durante el desarrollo, la masa de intestino delgado plegada y en crecimiento empuja hacia la izquierda la parte del intestino que dará lugar al colon descendente, y comprime su mesenterio sobre la pared posterior del abdomen. El mesenterio se mantiene allí hasta que la hoja de peritoneo que formó el lado izquierdo del mesenterio y la parte del peritoneo visceral del colon situada sobre la pared corporal se fusionan con el
- 33. peritoneo parietal de la pared corporal. El resultado es que el colon queda fijado en el lado izquierdo a la pared posterior del abdomen y el peritoneo sólo cubre su cara anterior. De este modo, el colon descendente (así como el colon ascendente del lado derecho) ha pasado a ser secundariamente retroperitoneal, tras haber sido inicialmente intraperitoneal (Moore et al., 2012). FIGURA 2-24. Migración y fusión del mesocolon descendente. A partir de su posición original, suspendido en la línea media de la pared posterior del abdomen (A), el mesocolon se desplaza hacia la izquierda (B) y se fusiona gradualmente con el peritoneo parietal posterior izquierdo (C). D) El colon descendente ha pasado a ser secundariamente retroperitoneal. La flecha señala el surco paracólico izquierdo, el lugar donde se efectúa una incisión durante la movilización del colon en el curso de una intervención quirúrgica. En ocasiones, el colon descendente conserva un corto mesenterio, similar al estadio que se muestra en C, especialmente en el colon situado en la fosa ilíaca. Las hojas de peritoneo fusionadas forman ahora una fascia de fusión, un plano de tejido conectivo en el cual siguen encontrándose los nervios y vasos del colon descendente. De este modo, el colon descendente del adulto puede liberarse de la pared corporal posterior (movilización quirúrgica) seccionando el peritoneo a lo largo del borde lateral del colon descendente y, a continuación, diseccionando simplemente a lo largo del plano de la fascia de fusión, elevando las estructuras vasculonerviosas desde la pared corporal posterior hasta alcanzar la línea media. El colon ascendente puede movilizarse de forma parecida en el lado derecho. Varias partes del tubo digestivo y los órganos asociados se convierten en secundariamente retroperitoneales (p. ej., la mayor parte del duodeno y el páncreas, así como las porciones ascendente y descendente del colon). Únicamente están recubiertos por peritoneo en su cara anterior. Otras partes de las vísceras (p. ej., el colon sigmoideo y el bazo) conservan un mesenterio relativamente corto. Sin embargo, las raíces de los cortos mesenterios ya no están fijadas a la línea media, sino que se desplazan hacia la derecha o hacia la izquierda por un proceso de fusión similar al que se ha descrito para el colon descendente. Estructuras peritoneales La cavidad peritoneal tiene una forma compleja, debido en parte a que: • La cavidad peritoneal alberga una gran longitud de intestino, la mayoría recubierto por peritoneo. • Para conducir las estructuras vasculonerviosas necesarias desde la pared corporal a las vísceras se precisan amplias continuidades entre el peritoneo parietal y visceral. • Aunque el volumen de la cavidad abdominal es sólo una fracción del volumen corporal, el peritoneo parietal y visceral que reviste la cavidad peritoneal tiene una superficie mucho mayor que la superficie exterior del cuerpo (piel); por ello, el peritoneo está muy replegado. Para describir las partes del peritoneo que conectan órganos con otros órganos o con la pared abdominal, y para describir los compartimentos y recesos que se forman, se utilizan diversos términos. Un mesenterio es una doble capa de peritoneo que se produce por una invaginación del peritoneo por parte de un órgano, y constituye una continuidad del peritoneo visceral y parietal. Proporciona un medio de comunicación vasculonerviosa entre el órgano y la pared corporal (fig. 2-25 A y E). Un mesenterio conecta un órgano intraperitoneal con la pared corporal— normalmente la pared posterior del abdomen (p. ej., el mesenterio del intestino delgado). E l mesenterio del intestino delgado suele denominarse simplemente «el mesenterio»; sin embargo, los mesenterios relacionados con otras partes específicas del tubo digestivo adoptan el nombre correspondiente; por ejemplo, mesocolon transverso y sigmoide (fig. 2-25 B), mesoesófago, mesogastrio y mesoapéndice. Los mesenterios tienen una parte central de tejido conectivo que contiene vasos sanguíneos y linfáticos, nervios, grasa y nódulos linfáticos (v. fig. 2-48 A). Un omento (o epiplón) es una prolongación o un pliegue bilaminar de peritoneo que se extiende desde el estómago y la porción proximal del duodeno hasta órganos adyacentes de la cavidad abdominal (fig. 2-25): • El omento mayor es un pliegue peritoneal grande, de cuatro capas, que cuelga como un delantal desde la curvatura mayor
- 34. del estómago y la porción proximal del duodeno (fig. 2-25 A, C y E). Tras descender, se pliega hacia atrás y se une a la cara anterior del colon transverso y a su mesenterio. • El omento menor es un pliegue peritoneal mucho más pequeño, de dos capas, que conecta la curvatura menor del estómago y la porción proximal del duodeno con el hígado (fig. 2-25 B y D). También conecta el estómago y una tríada de estructuras que discurren entre el duodeno y el hígado en el borde libre del omento menor (v. fig. 2-23). Un ligamento peritoneal está constituido por una doble capa de peritoneo que conecta un órgano con otro o con la pared abdominal. El hígado está conectado con: • La pared anterior del abdomen por el ligamento falciforme (fig. 2-26). • El estómago por el ligamento hepatogástrico, la porción membranosa del omento menor. • El duodeno por el ligamento hepatoduodenal, el borde libre engrosado del omento menor, que contiene la tríada portal: la vena porta hepática, la arteria hepática propia y el conducto colédoco (v. figs. 2-23 y 2-26). Los ligamentos hepatogástrico y hepatoduodenal son partes continuas del omento menor; únicamente se individualizan con fines descriptivos. El estómago está conectado con: • La cara inferior del diafragma por el ligamento gastrofrénico. • El bazo por el ligamento gastroesplénico, que se refleja en el hilio del bazo. • El colon transverso por el ligamento gastrocólico, la porción en delantal del omento mayor, que desciende desde la curvatura mayor del estómago, cambia de sentido, y luego asciende hasta el colon transverso. FIGURA 2-25. Principales estructuras del peritoneo. A) En esta cavidad peritoneal abierta se han eliminado partes del omento mayor, del colon transverso y del intestino delgado con su mesenterio para mostrar estructuras profundas y las capas de las estructuras mesentéricas. El mesenterio del yeyuno y el íleon (intestino delgado) y del mesocolon sigmoideo se ha seccionado junto a sus inserciones parietales. B) Sección sagital media de la cavidad abdominopélvica de un varón que muestra las relaciones de las inserciones peritoneales. C) Se muestra el omento mayor en su posición «normal», recubriendo la mayoría de las vísceras abdominales. D) El omento menor, que fija el hígado a la curvatura menor del estómago, se observa tras reflejar hacia arriba el hígado y la vesícula biliar. Se ha resecado el omento mayor desde la curvatura mayor del estómago y el colon transverso para mostrar los intestinos. E) El omento mayor se ha reflejado hacia arriba y se ha retraído el intestino delgado hacia el lado derecho para revelar el mesenterio del intestino delgado y el mesocolon transverso. Todas estas estructuras presentan una inserción continua a lo largo de la curvatura mayor del estómago, y forman parte del omento mayor; se individualizan sólo a efectos descriptivos. Aunque los órganos intraperitoneales están cubiertos casi completamente por peritoneo visceral, cada órgano debe tener un
- 35. área que no esté cubierta para permitir la entrada y salida de las estructuras vasculonerviosas. Éstas se denominan áreas desnudas, y se forman en relación con las inserciones de las estructuras peritoneales a los órganos, como los mesenterios, omentos y ligamentos que transportan las estructuras vasculonerviosas. Un pliegue peritoneal es una reflexión del peritoneo que se eleva desde la pared corporal por la presencia de los vasos sanguíneos, conductos y vasos fetales obliterados subyacentes (p. ej., los pliegues umbilicales de la cara interna de la pared anterolateral del abdomen, fig. 2-13). Algunos pliegues peritoneales contienen vasos sanguíneos y sangran si se cortan, como los pliegues umbilicales laterales, que contienen las arterias epigástricas inferiores. FIGURA 2-26. Partes de los omentos mayor y menor. El hígado y la vesícula biliar se han reflejado hacia arriba. Se ha seccionado la parte central del omento mayor para mostrar su relación con el colon transverso y el mesocolon. El término omento mayor se usa a menudo como sinónimo del ligamento gastrocólico, pero en realidad también incluye los ligamentos gastroesplénico y gastrofrénico; todos ellos tienen una inserción continua en la curvatura mayor del estómago. Por el ligamento hepatoduodenal (borde libre del omento menor) discurre la tríada portal: arteria hepática propia, conducto colédoco y vena porta hepática. Un receso peritoneal, o fosa, es un fondo de saco formado por un pliegue peritoneal (p. ej., el receso inferior de la bolsa omental entre las capas del omento mayor y las fosas supravesical y umbilical entre los pliegues umbilicales; v. fig. 2-13). Subdivisiones de la cavidad peritoneal Tras la rotación y el desarrollo de la curvatura mayor del estómago durante el desarrollo (v. cuadro azul «Breve revisión de la rotación embrionaria del intestino medio», p. 258), la cavidad peritoneal se divide en los sacos peritoneales mayor y menor (bolsa omental) (fig. 2-27 A). El saco mayor es la porción principal y más grande de la cavidad peritoneal. Una incisión quirúrgica a través de la pared anterolateral del abdomen penetra en el saco mayor. La bolsa omental (transcavidad de los epiplones o saco menor) se sitúa posterior al estómago y al omento menor. E l mesocolon transverso (mesenterio del colon transverso) divide la cavidad abdominal en un compartimento supracólico, que contiene el estómago, el hígado y el bazo, y un compartimento infracólico, que contiene el intestino delgado y el colon ascendente y descendente. El compartimento infracólico se sitúa posterior al omento mayor y está dividido en espacio infracólico derecho e izquierdo por el mesenterio del intestino delgado (fig. 2-27 B). Hay una libre comunicación entre los compartimentos supracólico e infracólico a través de los surcos paracólicos, los surcos que hay entre la cara lateral del colon ascendente o descendente y la pared posterolateral del abdomen. La bolsa omental es una amplia cavidad sacular situada posterior al estómago, al omento menor y a las estructuras adyacentes (figs. 2-23, 2-27 A y 2-28). Presenta un receso superior, que está limitado superiormente por el diafragma y las hojas posteriores del ligamento coronario del hígado, y un receso inferior, entre la porción superior de las hojas del omento mayor (figs. 2-26 y 2-28 A). La bolsa omental permite el movimiento libre del estómago sobre las estructuras posteriores e inferiores a él, dado que las paredes anterior y posterior de esta bolsa se deslizan suavemente una sobre otra. La mayor parte del receso inferior de la bolsa omental es un espacio potencial cerrado a partir de la parte principal de la bolsa omental posterior al estómago, tras la adhesión de las hojas anterior y posterior del omento mayor (fig. 2-28 B).
