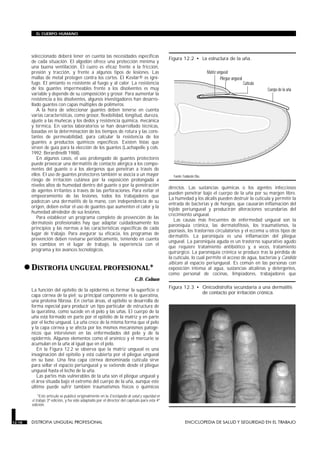
Este documento presenta un resumen de las enfermedades de la piel relacionadas con el trabajo. Explica que las enfermedades de la piel profesionales han aumentado paralelamente al desarrollo industrial y agrícola. Describe los principales tipos de enfermedades de la piel profesionales como la dermatitis de contacto aguda, la dermatitis de contacto subaguda y el cáncer de piel. Además, explica las funciones y mecanismos de defensa de la piel y cómo ciertos agentes químicos