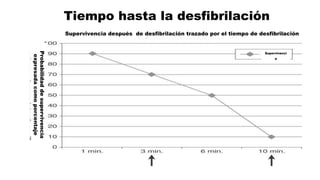
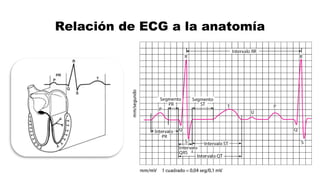
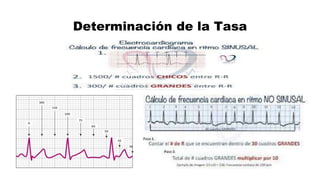
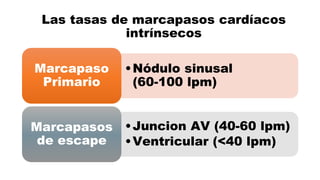
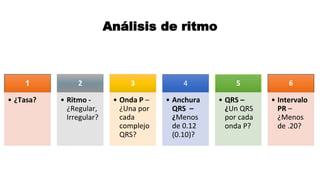
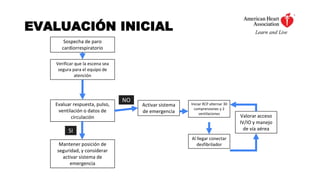
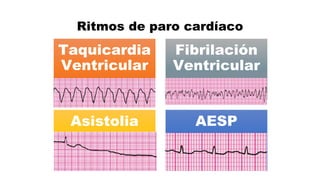
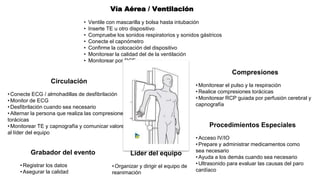
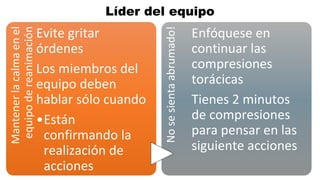
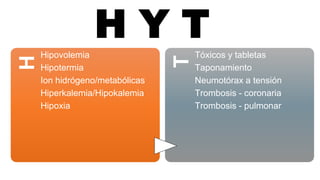
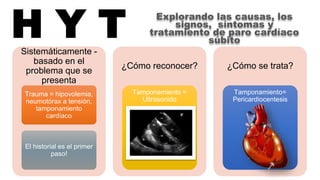
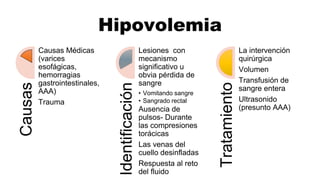
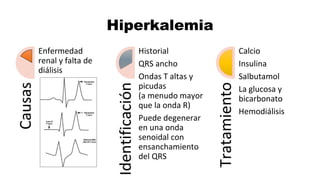
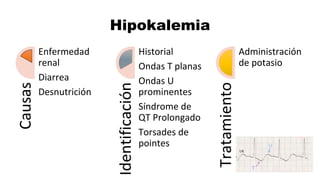
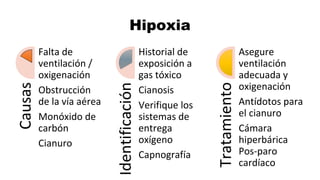
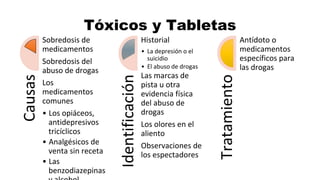
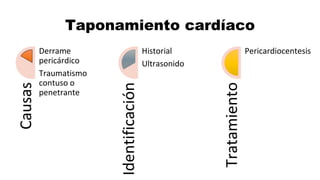
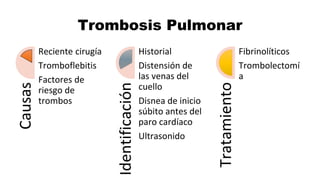
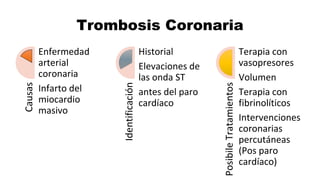
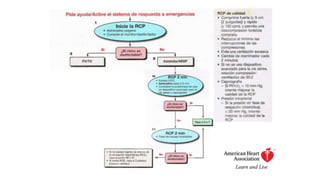
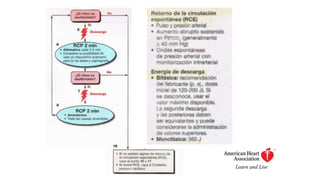
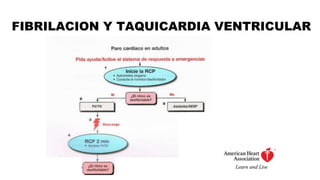
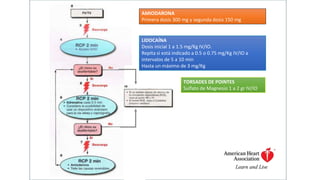
Este documento describe los procedimientos de reanimación cardiopulmonar (RCP) y el soporte vital básico. Explica que la RCP incluye el reconocimiento temprano, la activación del sistema de emergencias, las compresiones torácicas, la ventilación y la desfibrilación. Se enfatiza la importancia de iniciar las compresiones torácicas de inmediato y cambiar los proveedores cada dos minutos para maximizar la probabilidad de supervivencia. También describe los diferentes ritmos cardíacos que pueden ocurrir durante un paro