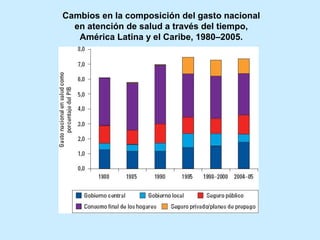
Este documento presenta una introducción a las políticas públicas y los sistemas de salud. Explica que las políticas públicas comunican los objetivos, medios y estrategias del gobierno para satisfacer las necesidades de la población. También describe los sistemas de salud como el conjunto de entidades encargadas de mejorar la salud de las personas. Finalmente, analiza los desafíos actuales de lograr la cobertura universal y el financiamiento sostenible de los sistemas de salud en las Américas.