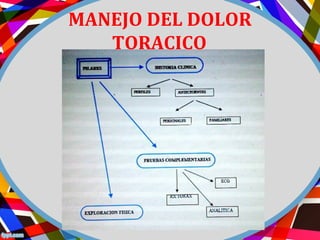
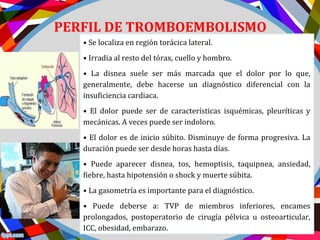
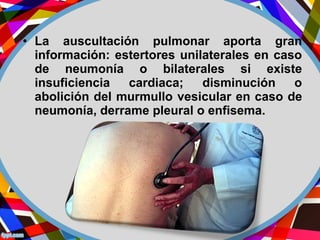
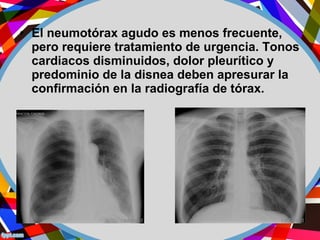
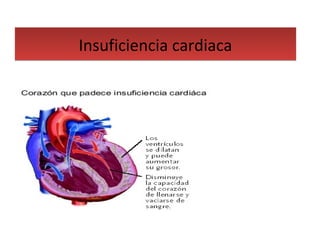
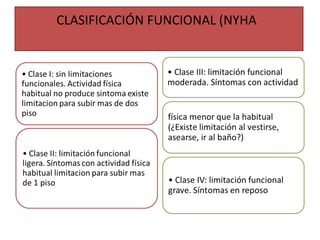
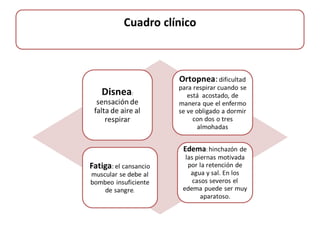
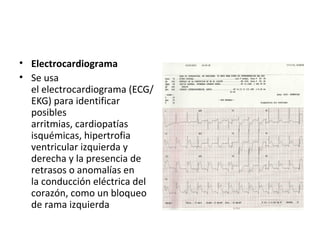
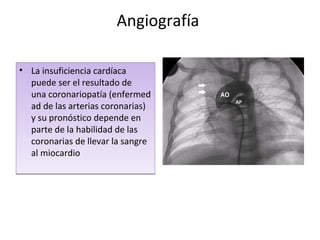
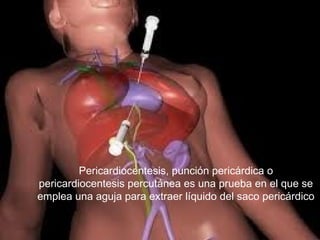
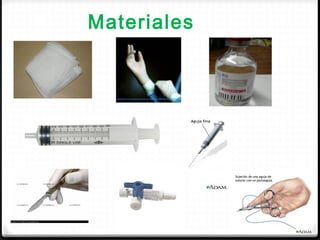
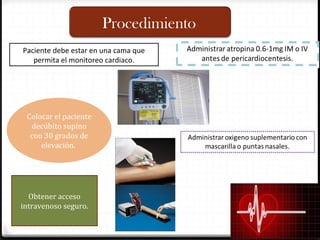
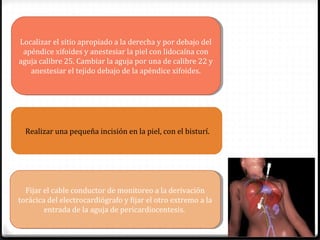
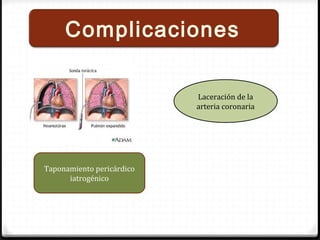
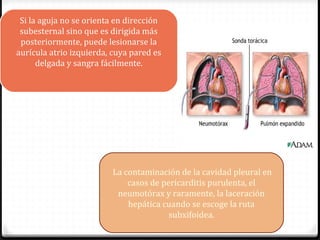
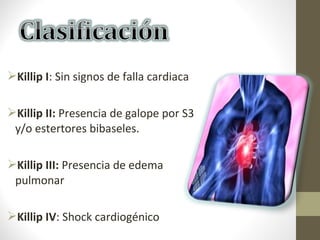
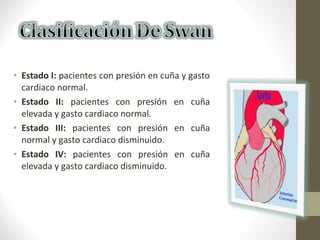
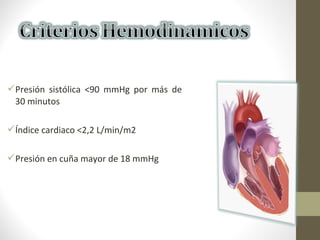
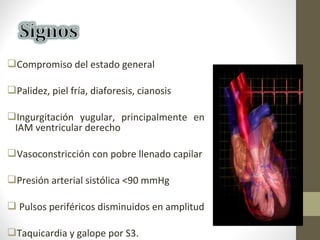
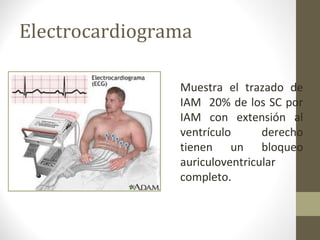
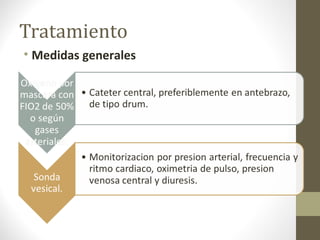
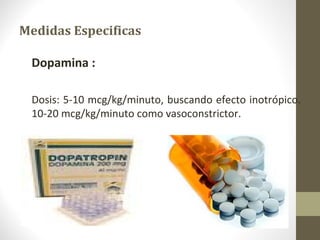
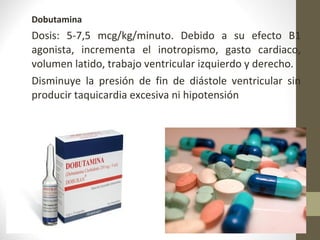
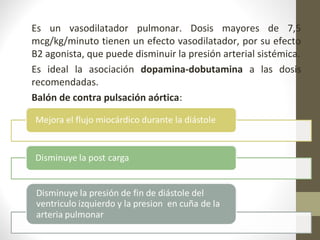
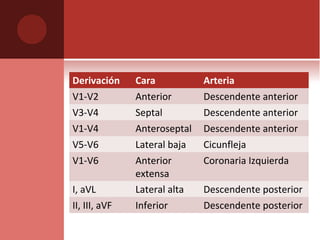
Este documento describe los diferentes perfiles de dolor torácico agudo, incluyendo las características, causas probables y hallazgos de la exploración física para cada uno. Describe los perfiles isquémico coronario, pericárdico, pleurítico, de tromboembolismo pulmonar, disección aórtica, esofágico, osteomuscular, psicógeno y la importancia de la exploración física en emergencias por dolor torácico.