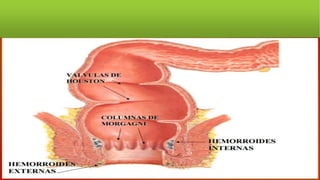
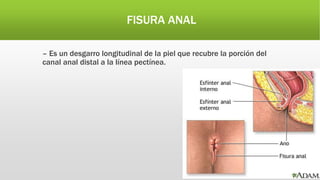
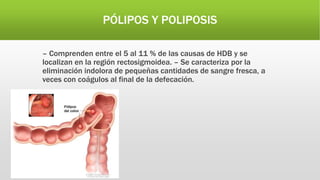
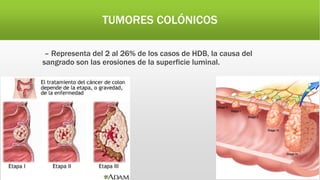
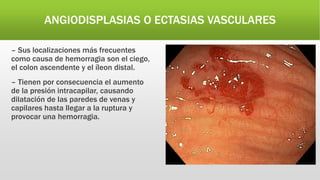
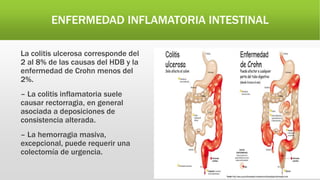
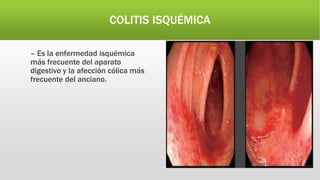
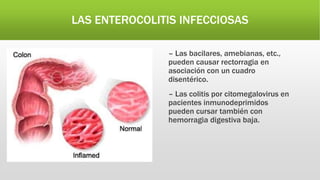
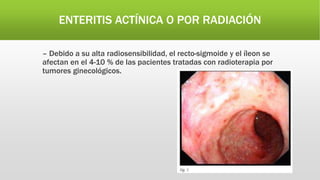
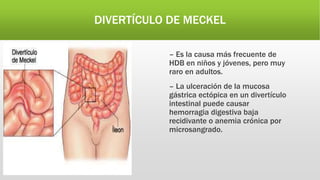
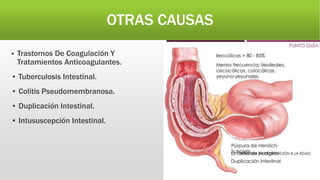
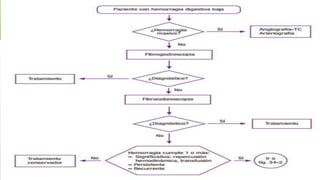
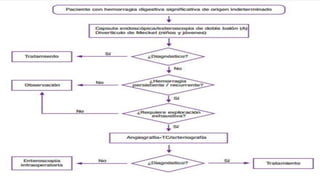
La hemorragia digestiva baja se produce en el intestino por debajo del ligamento de Treitz hasta el ano. Las causas más comunes incluyen hemorroides, úlceras, tumores, divertículos y angiodisplasias. El tratamiento involucra la estabilización hemodinámica, exámenes como colonoscopia para identificar la causa, y posiblemente cirugía para detener el sangrado masivo o persistente.