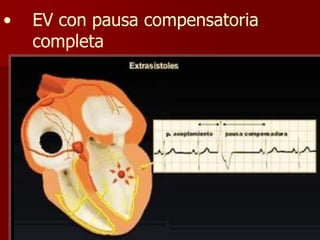
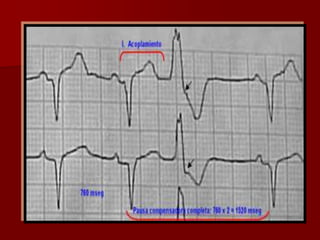
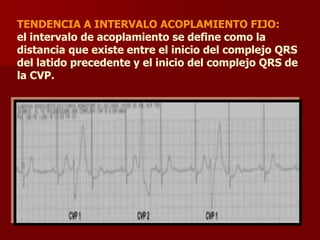
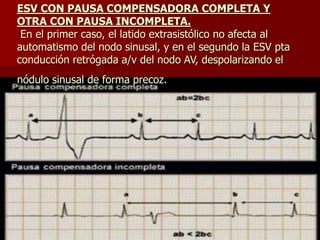
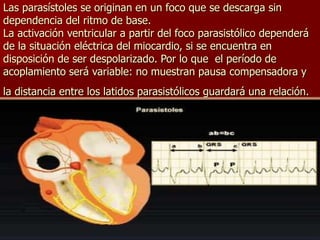
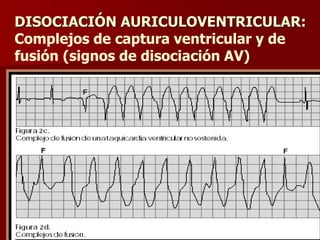
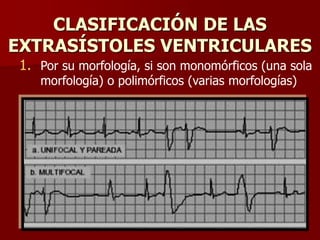
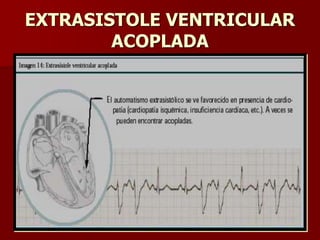
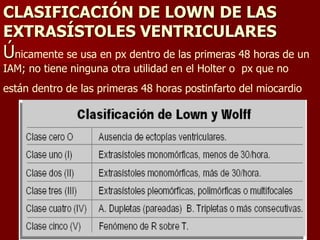
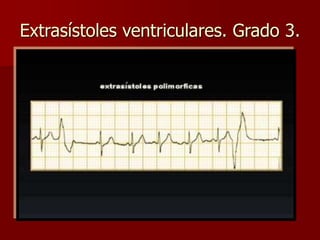
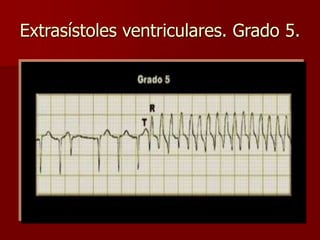
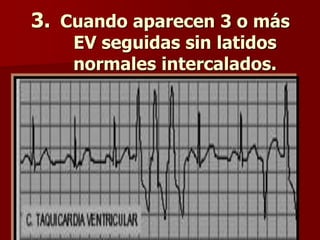
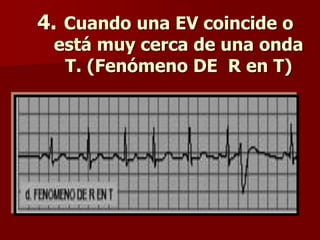
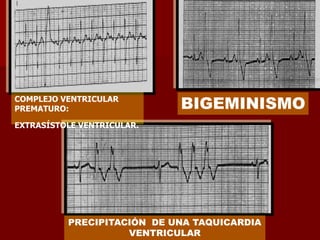
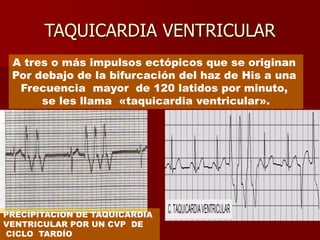
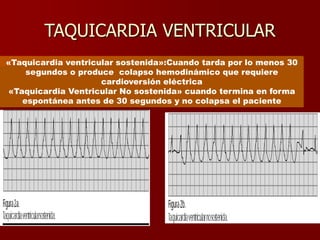
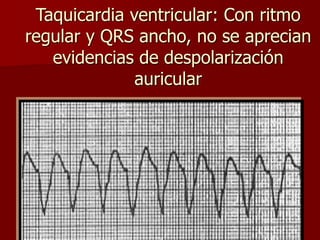
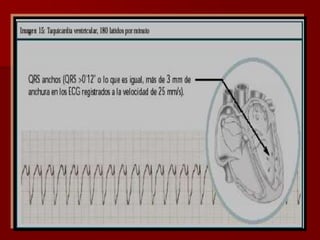
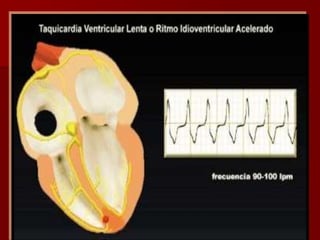
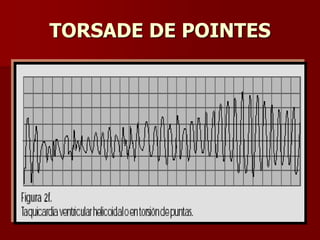
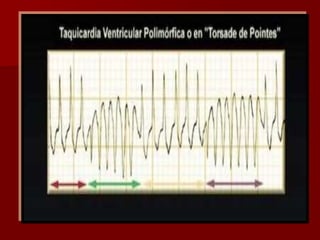
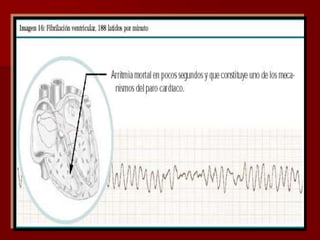
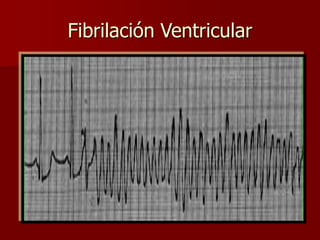
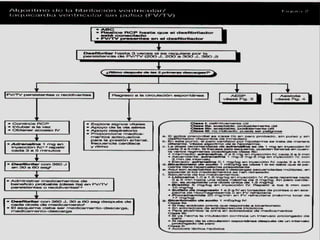
Las extrasístoles ventriculares son impulsos prematuros que pueden ser benignos o malignos y su aparición cerca de la onda T puede ser peligrosa, ya que puede desencadenar taquicardias o fibrilación ventricular. Su etiología incluye condiciones como isquemia, hipoxia y trastornos electrolíticos, y su tratamiento es necesario cuando hay alta frecuencia o se presentan en el contexto de un infarto. La clasificación y el tratamiento varían según la morfología y la frecuencia de las extrasístoles, incluyendo opciones como lidocaína y procainamida.