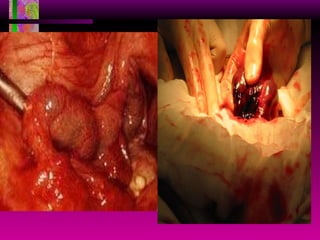
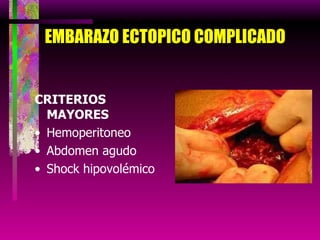
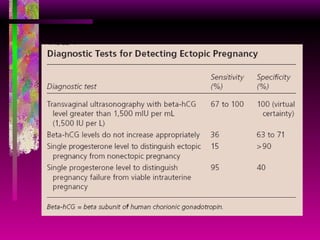
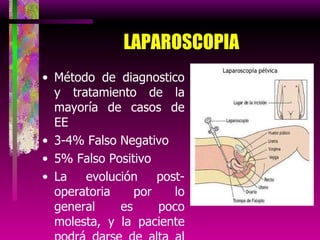
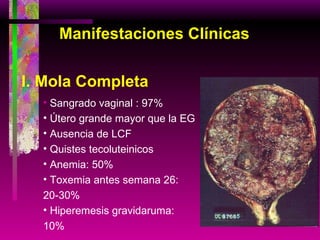
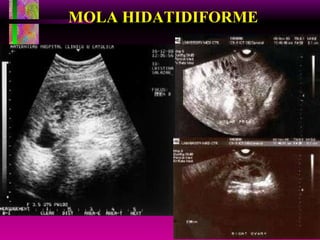
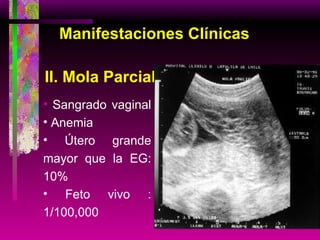
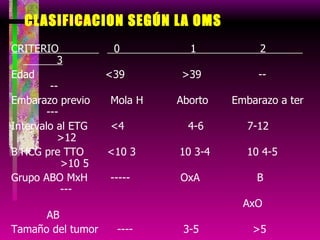
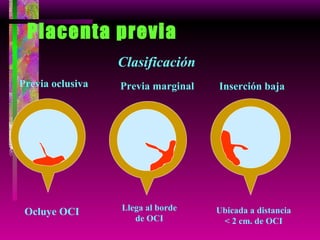
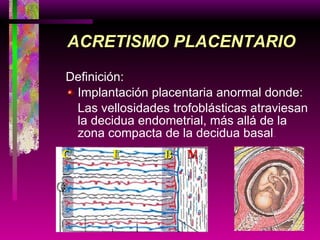
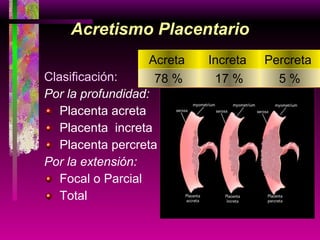
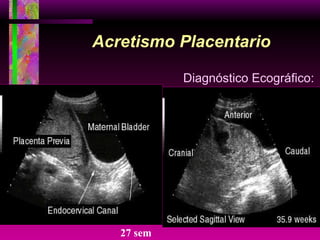
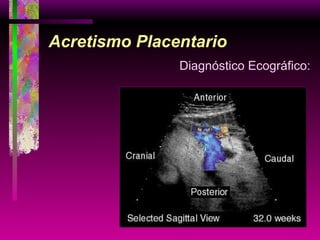
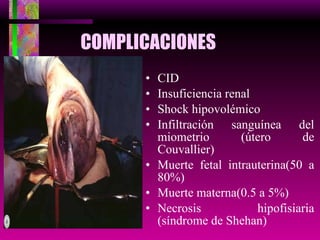
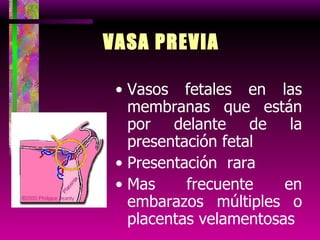
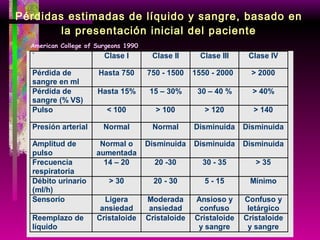
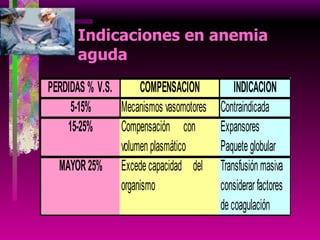
Este documento resume las principales causas de hemorragia en gestantes y clasifica los tipos de hemorragia obstétrica. Describe los síntomas, diagnóstico y tratamiento del aborto espontáneo, embarazo ectópico y hemorragia postparto, incluyendo opciones quirúrgicas y médicas. Enfatiza que toda hemorragia durante el embarazo requiere diagnóstico oportuno debido al alto riesgo para la madre.