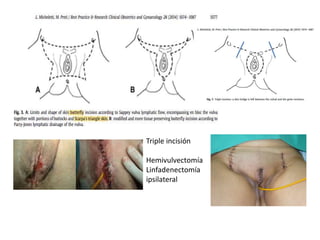
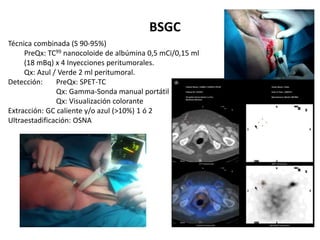
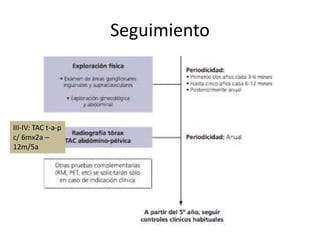
El documento resume el tratamiento quirúrgico actual del carcinoma invasor de vulva. La cirugía busca controlar la enfermedad local mediante exéresis del tumor con margen adecuado y detectar y tratar las metástasis linfáticas a través de biopsia con ganglio centinela. Las técnicas quirúrgicas incluyen exéresis local radical, hemivulvectomía modificada y exenteración pélvica. La oncoplastia reconstruye defectos mediante injertos, colgajos cutáneos o mi