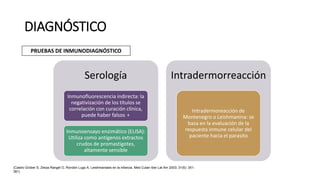
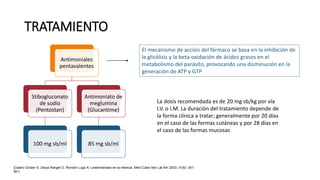
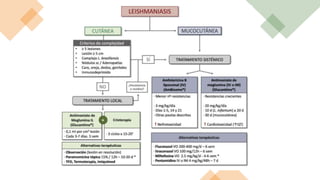
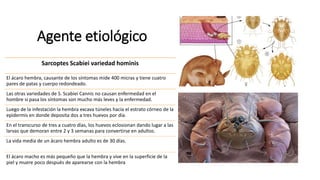
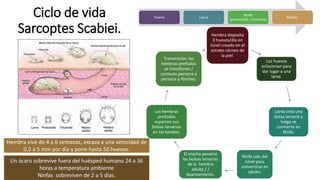
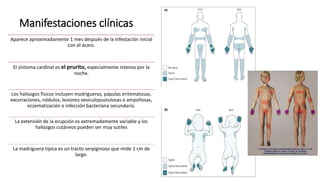
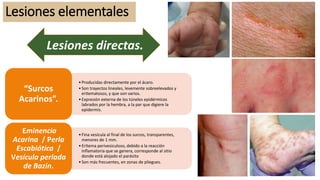
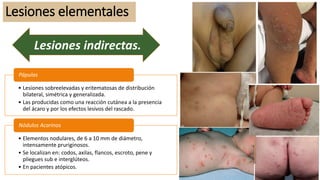
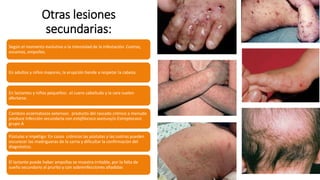
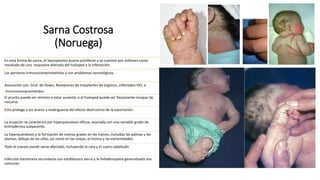
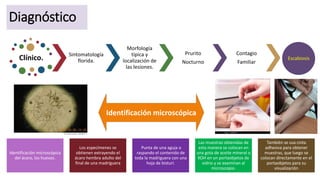
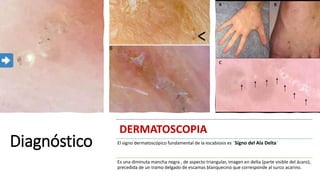
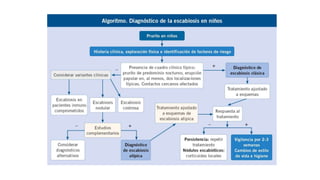
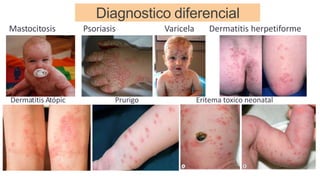
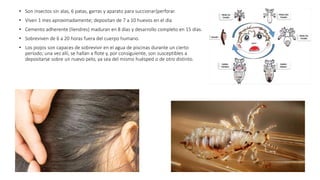
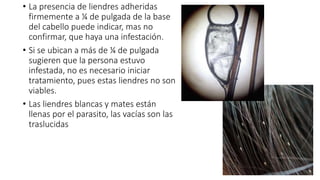
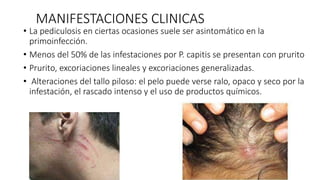
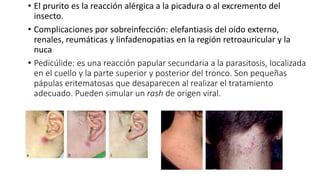
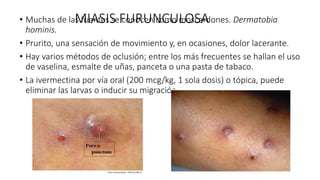
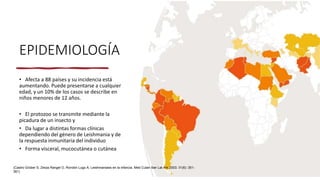
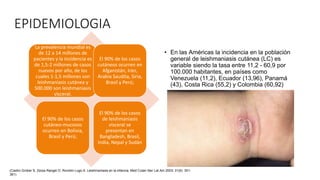
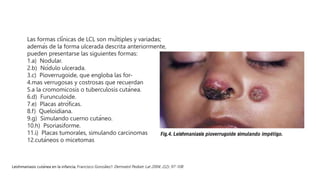
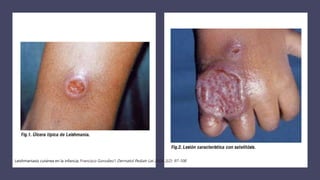
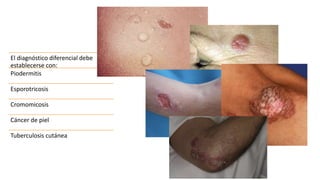
La escabiosis es una infestación causada por el ácaro Sarcoptes scabiei. Sus síntomas principales son prurito intenso y lesiones como madrigueras, pápulas y nódulos. El diagnóstico se realiza clínicamente o identificando microscópicamente al ácaro. El tratamiento incluye ivermectina oral y permetrina tópica para el paciente y sus contactos, así como medidas para eliminar los ácaros del entorno.
















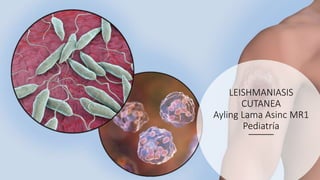



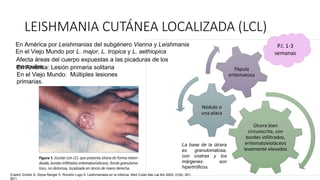

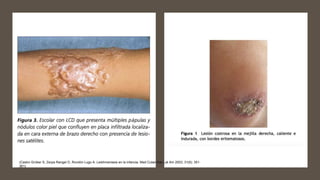


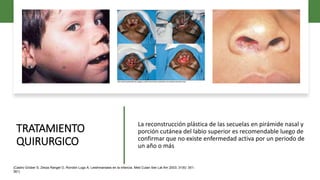
![a) Panorámica de biopsia tipo punch de lesión
nodular eritematosa localizada en antebrazo
(hematoxilina-eosina [H-E], ×5].
b) b) Presencia de un denso infiltrado
inflamatorio dérmico superficial, junto con
hiperplasia pseudoepiteliomatosa (H-E,
×10).
c) c) Detalle del infiltrado inflamatorio
compuesto mayoritariamente por
macrófagos, linfocitos y algunas células
epitelioides (H-E, ×20).
d) d) Amastigotes característicos de la
infección por Leishmania infestando el
interior de los macrófagos (H-E, ×40).
Artículo Leishmaniasis cutánea y mucocutáneaCutaneous and Mucocutaneous Leishmaniasis, I. Abadías-Granado, vol. 112, año 2021](https://image.slidesharecdn.com/leishmaniasiscutanea-230303023259-a01c9cfe/85/LEISHMANIASIS-CUTANEA-pptx-60-320.jpg)