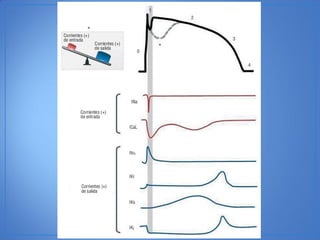
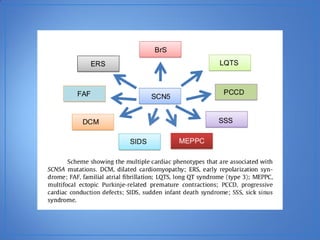
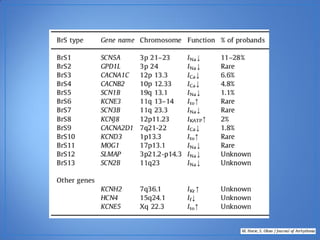
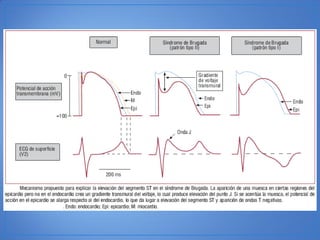
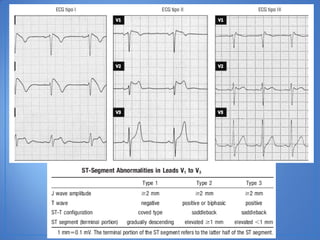
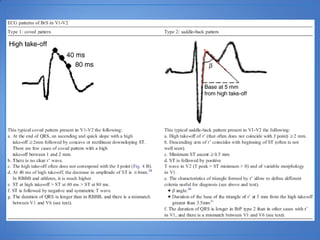
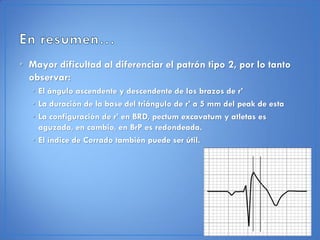
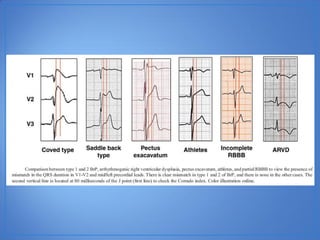
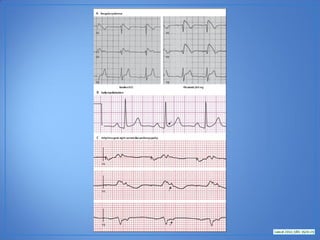
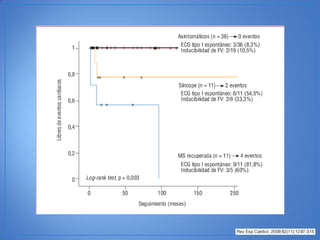
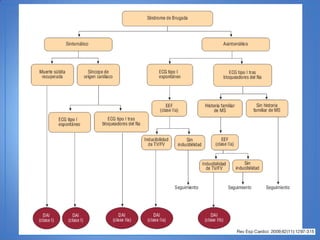
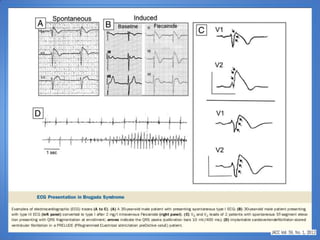
El documento resume las características del síndrome de Brugada, una canalopatía que causa arritmias ventriculares y muerte súbita. Se describe que es una enfermedad genética que se manifiesta con patrones ECG anormales y aumenta el riesgo de muerte súbita en pacientes jóvenes. El diagnóstico requiere la presencia de un patrón ECG tipo 1 junto con síntomas o factores de riesgo. El tratamiento incluye dispositivos cardioversores implantables para pacientes sint