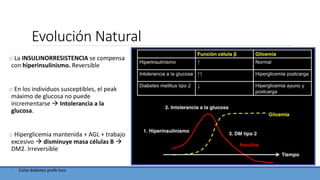
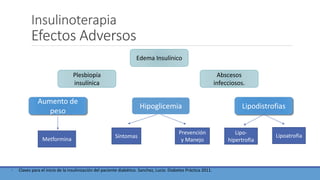
La insulinoterapia en DM2 en APS trata el manejo de pacientes con diabetes tipo 2 mediante insulina. Se recomienda iniciar insulina basal nocturna cuando el control glucémico es inadecuado pese a tratamiento óptimo, o ante descompensación. La dosis inicial es 0.15-0.2 UI/kg, ajustando según glucemia de ayuno, con el objetivo de controlar la hiperglicemia basal y mejorar el control glucémico general.